Sepsis is een ingrijpend ziektebeeld en is in alle gevallen levensbedreigend; zonder medisch ingrijpen kom je als patiënt te overlijden. Volgens nieuwe berekeningen zoals gepubliceerd in het artikel Societal Costs in the Netherlands (door een team uit het UMCG), op 22 januari 2024, worden zo’n 60.000 mensen per jaar in Nederland getroffen door sepsis. Een deel van deze patiënten ligt op de Intensive Care maar velen worden voor sepsis op de gewone afdeling behandeld. Het genoemde aantal is een schatting, ook al is die zorgvuldig berekend. Omdat er echter geen registratie plaats vindt van sepsis, weten we het dus niet helemaal precies, maar duidelijk is wel dat het eerder geschatte aantal van 35.000 patiënten met sepsis/jaar in Nederland inmiddels geheel verouderd is. Ook moet dringend het beeld bijgesteld worden dat sepsis ‘alleen’ een acuut ziektebeeld is.
Sepsis als grote ontregelaar, het Post Sepsis Syndroom
In onderstaand blog-artikel wordt nader uitgelegd wat het Post Sepsis Syndroom is en worden ook handreikingen gedaan die behulpzaam kunnen zijn bij het verlichten van klachten.
Sepsis is een multi-systeem-aandoening, het heeft effect op vele systemen in het lichaam. Die effecten zijn niet voor elke patiënt hetzelfde maar hebben vaak een dusdanige impact dat het herstel A) langdurig is en/of B) voor meer dan de helft van de patiënten resulteert in meerdere restklachten en/of functieverlies: het post sepsis syndroom genoemd. Echter, er is (nog steeds) een hardnekkig gebrek aan kennis onder publiek en professionals rond het Post Sepsis Syndroom terwijl hier inmiddels al veel literatuur over is verschenen. Zie o.a. het onderzoek van Fleischmann-Struzek in JAMA (nov. ’21) waaruit naar voren kwam dat 75% van de patiënten, zowel van de sepsis-patiënten die op de IC als die niet op de IC lagen, nieuwe klachten ervaart op fysiek, neurocognitief en/of mentaal gebied. Het is dan ook nodig dat deze info verder verspreid wordt. Lees het hele artikel: ‘Epidemiology and Costs of Postsepsis Morbidity, Nursing Care Dependency, and Mortality in Germany, 2013 to 2017‘
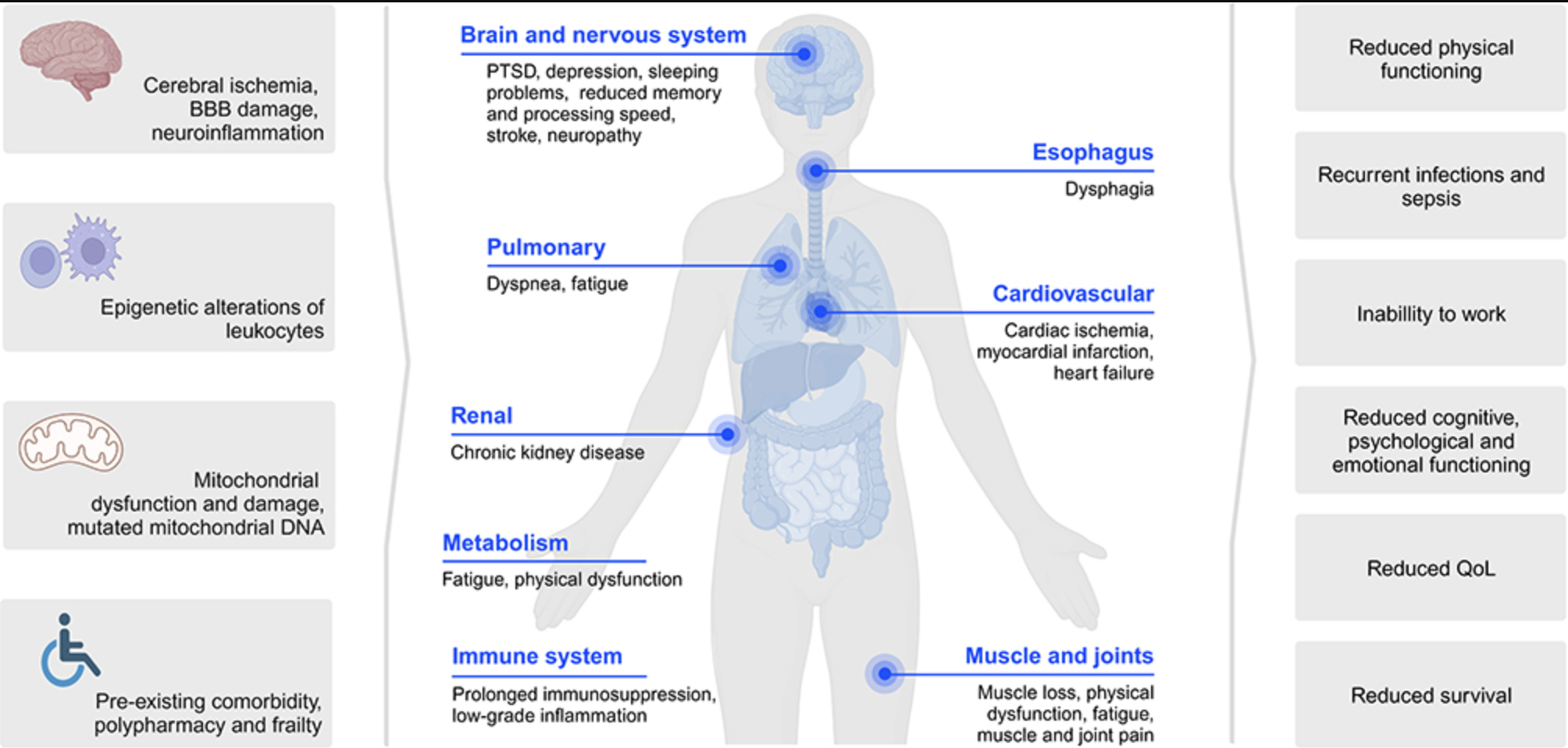
Belangrijk is dat artsen en andere gezondheidsprofessionals weet hebben van de complexiteit van het ziektebeeld en dat de impact zich kan doen gelden op meerdere terreinen. Zie onderstaande afbeelding. Bron: het artikel ‘Understanding Post-Sepsis Syndrome: How Can Clinicians Help?‘ (zie hier voor een Ned. samenvatting) gepubliceerd op 29 september 2023 in het Journal of Infection and Drug resistance. Op onderstaande afbeelding staan veel aspecten van de ontregeling en impact benoemd maar nóg niet alle. Ook de hormonale aansturing, de darmflora en het functioneren van het autonome zenuwstelsel kunnen verstoord zijn. Laatstgenoemde kan resulteren in Orthostatische Intolerantie, waar POTS een voorbeeld van is (zie onder verder uitgelegd). Hieronder lichten we een aantal van de aspecten van het Post Sepsis Syndroom verder toe.
Belangrijk om 2 dingen vooraf op te merken. Ten eerste dat de mentale impact (die zeker ook valt onder het Post Sepsis Syndroom) ook aandacht verdient maar dat dit artikel alleen ingaat op de fysieke verstoringen (die zeker ook mentale effecten hebben, denk alleen al aan het brein). Ten tweede dat in dit artikel vooral de ‘ontregeling’ wordt toegelicht; we behandelen hier dus niet de orgaan- of weefselschade die in de acute fase van sepsis soms kan optreden. Dit kan bijv. tot hartfalen, nierfunctie-problemen of hersenletsel leiden en soms amputaties noodzakelijk maken. Dit hangt erg af van de ernst van het verloop en hoe de patiënt reageert op de behandeling. Soms kan zenuwschade leiden tot uitval- of coördinatieproblemen of problemen met het zicht.
Het immuunsysteem
Sepsis zelf ontstaat als gevolg van een ontspoorde reactie van het immuunsysteem. Een deel van de patiënten die een sepsis doormaakten (een minderheid gelukkig) blijkt gevoelig voor een herhaling van infectie en soms ook sepsis. Het consequent innemen van een hogere dosering vitamine C (2 x daags 1 gram) is zeker in het begin van het herstel belangrijk omdat vitamine C een zeer belangrijke functie heeft bij de bestrijding van infecties en omdat het lichaam nog lange tijd in een toestand van ‘oxidatieve stress’ verkeert. Dat komt door de ontstekingsreactie die op een ‘laag pitje’ doorgaat ook al is er geen bacterie mee aanwezig. Oxidatieve stress vindt plaats wanneer de balans tussen vrije radicalen en antioxidanten in je lichaam verstoord raakt. Vitamine C kan helpen deze balans weer zo goed als mogelijk te herstellen. Sowieso wordt in de ESPEN guideline geadviseerd om bij chronische ziekten zoals hartfalen, COPD, etc. al 500 mg vitamine C/dag te nemen als basis. Maar na kritieke ziekte en zoals gezegd bij de nog voortdurende ontregeling van de immuunreactie/’low grade-inflammation’ (bij het Post Sepsis Syndroom) is een dosering van 2 x daags 1 gram vitamine C aan te raden (bij een slechte nierfunctie, bij ijzerstapelingsziekte, bestraling of chemokuur, wel overleggen met de behandelend arts), zie het artikel ‘Optimal Nutritional Status for a well-functioning Immune system is an important factor to protect against Viral Infections‘. Door verhoogde stress is het verbruik van vitamine C sowieso al groter, daar komt de voortsudderende ontstekingsreactie (zonder dat er nog bacteriën aanwezig zijn) nog bij.
Bij terugkerende urineweginfecties kan het natuurlijke middel D-Mannose uitkomst bieden. Dit is een natuurlijke suiker (ook geen probleem voor diabeten) waar met name de E-Coli bacterie in de blaas omheen klontert waardoor die makkelijker wordt uitgeplast. In combinatie met vitamine C, zie hierboven, kan dit vaak de infectiegevoeligheid verminderen.
Het brein
De relatie tussen sepsis en neurcognitieve klachten is in onderzoek al aangetoond. Het vaststellen van de precieze werkingsmechanismen zal nog meer onderzoek vergen maar belangrijke factoren zijn al bekend. Hieronder vallen: verstoring van de bloed hersen barrière (=een soort beschermende grens tussen het bloed en de hersenen), neuroinflammatie (=ontstekingsreactie in het brein), verstoring van neurotransmitters (boodschapperstoffen in het brein) en verlies van zenuwcellen. Dit staat beschreven in het artikel ‘Current Understanding of Long-Term Cognitive Impairment After Sepsis‘ gepubliceerd in Frontiers in Immunology, in mei 2022. Deze verstoringen dragen eraan bij dat brein-functies bij sommige patiënten na sepsis verminderd zijn. De ontstekingsreactie bevindt zich op micro-niveau en is daardoor meestal niet zichtbaar op een MRI. Intensivist/neuroloog Farid Abdo legde dit in een webinar uit op de Sepsis Lotgenoten Dag in 2021 (zie ook vooral zijn antwoord op de vraag aan het einde, vanaf 29 min. 14). Ook gaat hij in op de verstoring van hersen-netwerken. Zie voor meer waardevolle uitleg bij de blog Neurocognitieve klachten na sepsis.
In het artikel ‘Optimal Nutritional Status for a Well-Functioning Immune System Is an Important Factor to Protect against Viral Infections‘ (vertaald: Een optimale voedingstoestand om het immuunsysteem goed te laten functioneren is een belangrijke factor om bescherming te bieden tegen virale infecties) staat een overzichtje van belangrijke stoffen voor het immuunsysteem, deze zijn ook van belang voor het brein (klik in dat artikel op tabel 1). Voor informatie en uitleg over voeding en supplementen die een positieve of beschermende invloed kunnen hebben op neurocognitieve klachten, biedt ook de Workshop Herstellen na sepsis veel handreikingen.
Ontregelde hormonen, ontregeld autonoom zenuwstelsel
Er is een nauwe samenwerking tussen de hypothalamus, de hypofyse en de bijnieren. Dit noemen medici de HPA-as (de P is van het Engelse woord Pituitary=hypofyse en de A is van het Engelse woord Adrenal=bijnieren). Na sepsis kan de samenwerking tussen deze hormoon-afscheidende klieren verstoord zijn. Daarnaast is er ook samenwerking met de schildklier (die ook gaat over de temperatuur-regeling, etc.) en de geslachtshormonen. Omdat al deze hormonen niet los van elkaar zijn te zien en verstoring in het ene gebied effect kan hebben op verstoring in het andere, is het belangrijk om hier weet van te hebben, zeker ook wat betreft bepaalde klachten. Zo vindt voor een belangrijk deel in de hypothalamus de temperatuur-regulatie plaats en wordt daar ook het dag-en-nacht-ritme geregeld (onze biologische klok). De HPA-as zorgt door een signaal vanuit de hypothalamus dat het stresshormoon cortisol wordt aangemaakt.
Maar na een sepsis kan het zijn dat deze signaal-functie minder goed functioneert, en omdat de hypothalamus op zijn beurt minder goed de boodschap doorkrijgt dat er te weinig cortisol is, wordt er uiteindelijk te weinig nieuwe cortisol aangemaakt. Het ’terugkoppelingsmechanisme’ functioneert in dat geval dus minder goed. Dit kan zich door de tijd heen vaak (in meer of mindere mate) herstellen waarbij ondersteuning met goede voeding, extra supplementen, het goed bewaken van de energiebalans, en bijv. mindfulness, meditatie, yoga, zingen of andere regelmatige ontspanning behulpzaam kunnen zijn om de balans in de aansturing van de hormoonproductie weer te helpen verbeteren. Daarnaast kan psychosomatische fysiotherapie behulpzaam zijn. Ook (tijdelijke) SSRI medicatie kan soms helpen om de klachten van deze verstoorde hormoon-afgifte weer (gedeeltelijk) in goede banen te leiden. Soms kan bij klachten als (nacht)zweten, ernstige gewichtstoename, vermoeidheid, slecht slapen, etc. ook een bezoek aan een overgangsconsulente nieuwe inzichten brengen.
Het kan gebeuren dat een vrouw als gevolg van een sepsis in een ‘vroege overgang’ terecht komt of dat er, ook op wat oudere leeftijd, een grote verstoring is van de hormonale balans. In dat geval kunnen zgn. ‘bioidentieke hormonen’ soms uitkomst bieden, voorgeschreven door een consulent/arts. Maar andere keren blijkt de oorzaak van de klachten een andere of lastig te traceren en zijn de klachten een hardnekkige ‘rest’ van het ‘Post Sepsis Syndroom’. Het lijf heeft als het ware te lang ‘op scherp’ moeten staan tijdens de acute fase van de ziekte waardoor je nog steeds (eerder) in een ‘vecht of vlucht’ modus staat. Met bovengenoemde methodieken is dan wel vaak verlichting mogelijk.
Orthostatische intolerantie (verstoring van het autonome zenuwstelsel, ook wel dysautonomie genoemd)
En dát heeft ook weer te maken met je autonome zenuwstelsel waarbij we een deel hebben dat het lichaam tot rust brengt, het zgn. para-sympathische zenuwstelsel én een deel dat alle onbewuste activiteiten in ons lichaam juist activeert, het sympatische zenuwstelsel: dit activeert de spieren, de spijsvertering, de hartslag en bloeddruk, etc. En wanneer de meeste tijd het sympathische zenuwstelsel actief is, voel je je doorlopend alert en functioneer je teveel op adrenaline, wat je vervolgens erg uitput. Dit kan er ook voor zorgen dat je minder goed of slecht slaapt. Bij slaapproblemen: kaart het aan bij de huisarts. Mogelijk is er ook slaap-apnoe in het spel; slaap-apnoe en een verstoorde hormonale balans hangen vaak samen.
Sommigen kunnen te maken krijgen met ‘orthostatische intolerantie’ waaronder POTS Posturaal Orthostatisch Tachycardie Syndroom). Dit is een extreme verstoring van het autonome zenuwstelsel waarbij de bloedvaten en daardoor ook de bloeddruk zich onvoldoende aanpassen aan de positie van het lichaam. Als je dan rechtop zit of staat, bereikt het bloed onvoldoende de hersenen. Zie voor meer informatie (om te checken of dit inderdaad overeenkomt met klachten bij jou of je naaste) deze factsheet van C-support. Zie ook bijv. de uitzending van 24 september over sepsis, waarin Angelique Bakker vertelt over de POTS die zij als restklacht overhield aan sepsis. Zie de uitzending. Voor meer uitleg, zie deze blog. Met bepaalde maatregelen en medicatie kunnen de klachten van POTS vaak verlicht worden.
Spieren, zenuwen en gewrichten
Na een sepsis kan de ontstekingsreactie als het ware op een laag pitje ‘doorsudderen’. Dit heeft dan niet meer te maken met de aanwezigheid van een bacterie maar met de voortgaande (te sterke) reactie van het immuunsysteem, dit wordt ook wel ‘low grade inflammtion’ genoemd. Dit betekent: ‘laag gradige ontsteking’. Gevolg is dat dit ook zijn weerslag heeft op pezen, spieren en gewrichten die daardoor pijnlijk en gevoelig kunnen zijn. Daarnaast kan spierpijn optreden die het gevolg is van haperende energie-productie in de spiercellen waarbij die ook beschadigd kunnen zijn. Dit laatste komt slechts bij een kleinere groep sepsis-patiënten voor en is meer in de belangstelling gekomen door het Long Covid onderzoek naar spiercellen bij patiënten met PEM (zie de info van C-support) = Post Exertionele Malaise (of Myalgia). Dit is een gevolg dat zich (nog) moeilijk laat behandelen omdat de spieren bij geringe inspanning al ‘overvraagd’ worden, wat leidt tot nog meer klachten, waarbij de hersteltijd heel erg lang is. Fysiotherapie met de ‘pacing’-techniek is dan de beste manier om toch te kunnen blijven bewegen binnen de grenzen. Zie hieronder ook bij ‘Een haperende energievoorziening en verstoorde stofwisseling’.
Zoals gezegd geldt dit voor een kleinere groep maar het is een belangrijk detail. Dit moet wel onderscheiden worden van ‘inspanningsintolerantie’ die niet door PEM (dus niet door schade aan de spieren) veroorzaakt wordt maar die zeker in het begin van het herstel na sepsis een grote rol kan spelen: je kunt nog weinig inspanning aan en bent snel uitgeput maar kunt met hele geleidelijke opbouw, in hele kleine stappen, wel steeds iets meer conditie opbouwen. Zie ook de blog ‘Uitputting ligt op de loer‘
Daarnaast kunnen de spieren en zenuwen tijdens de acute fase van de sepsis te lijden hebben door grote veranderingen in het biochemisch milieu om de zenuwen heen (d.w.z. gebrekkige zuurstofvoorziening, schadelijke verstoringen in de stofwisseling, de inwerking van ontstekings- en afvalstoffen, etc. ). Dit kan leiden tot neuropathie, zie dit document voor verdere uitleg. Kritieke ziekte met multi-orgaanfalen en noodzakelijke opname en behandeling op de Intensive Care kan deze impact verder versterken, dit heet ook wel Critical Illness Acquired Weakness (CIAW). CIAW zorgt ervoor dat een patiënt na een aantal weken op de IC bijna niet meer in staat is om bewegingen aan te sturen en uit te voeren. Dit komt niet alleen omdat de spieren zijn verzwakt maar ook omdat de zenuwbanen de ‘boodschappen’ vanuit het brein naar de ledematen, niet goed meer doorgeven. Het vergt vaak (lange) revalidatie om dit weer te trainen. Maar ook bij een minder ernstig verlopen sepsis kunnen (in lichtere mate) klachten van de spieren en zenuwen optreden.
Een haperende energievoorziening en verstoorde stofwisseling
De klacht vermoeidheid kan samenhangen met een haperende energievoorziening op celniveau. Soms wordt ten onrechte een zeer voortvarende benadering gekozen waarbij de herstellende sepsis-patiënt gestimuleerd wordt de grenzen op te zoeken. Dit kan resulteren in het ‘over grenzen gaan’ en klachten verergeren (!) dus daar moet erg voorzichtig mee omgesprongen worden. Als er klachten zijn die wijzen op mogelijke PEM is het belangrijk hier eerst onderzoek naar te doen. Dit kan met een goede vragenlijst als instrument, zie 👉 de DSQ-PEM vragenlijst. Deze kan worden afgenomen door een ervaren behandelaar zoals een arts, fysiotherapeut of ergotherapeut, vervolgens moet daar de benadering op aangepast worden, rekening houdend met PEM. ‘Pacing’ is een methode waarbij energie zoveel mogelijk gespaard en gedoseerd wordt.
De verstoorde energievoorziening hangt o.a. samen met de ontregelde stofwisseling. Daarbij spelen enorm veel verschillende stoffen in en buiten de cellen een rol. Die zijn voor een deel betrokken bij de energie-productie, voor een deel gaat het om afvalstoffen, signaalstoffen, enzymen en vele mineralen, vitaminen en vetten. Ze zijn bepalend voor allerlei lichamelijke processen, bevinden zich in en buiten de bloedbaan en zijn betrokken bij het reguleren van bijv. de bloeddruk, de bloedstolling, de werking van organen, de reactie op ontsteking/de afweer, het glucosegehalte, etc. Maar kijken we op celniveau dan zien we energiefabriekjes, de zgn. mitochondriën, die bij en na sepsis soms helemaal niet goed blijken te functioneren wat op al deze processen weer invloed heeft. Wat ‘wat’ veroorzaakt is complex maar de mitochondriën lijken wel een sleutelrol te vervullen. Zie voor uitleg hierover verder in deze blog: ‘Mitochondriën spelen een belangrijke rol, bij sepsis en bij long covid en bij andere post (acute) infectieuze syndromen‘.
Aandacht voor goede voeding (zie ook hieronder) en voldoende eiwitten (in het eerste jaar van herstel wel 2 á 3 x zoveel als normaal) is daarbij van belang. Zie ook de presentatie van Arthur van Zanten op de Sepsis Lotgenoten Dag. Zie voor een (3 minuten versie) van deze presentatie: ‘Korte video prof. van Zanten over voeding, beweging en supplementen bij herstel na sepsis en na IC’.
Verstoorde darmflora en tekorten aan micronutriënten
Ook de verstoring van de darmflora kan effecten hebben. Door de vaak grote hoeveelheden antibiotica die bij de behandeling van bacteriële sepsis worden toegediend verdwijnen de goede bacteriën uit de darmen en zien soms schimmels hun kans wat voor misselijkheid, een opgeblazen gevoel, buikpijn, etc. kan zorgen. Ook is er een intensieve relatie tussen de darmen en het brein; de functie van de darmen is via bepaalde boodschapperstoffen van invloed op het functioneren van het brein waardoor een verstoorde darmflora dus ook een negatief effect kan hebben op helderheid in je hoofd, je mentale energie, etc. In de darmen zit wel 70 tot 80% van je immuunsysteem maar ook het immuunsysteem in zijn geheel is vaak langere tijd verstoord na een sepsis. Dit resulteert erin dat je vaak het eerste jaar en zelfs de eerste paar jaar gevoeliger kunt zijn voor infecties, hier heftiger op reageert en er ook langer ziek van bent.
Daarnaast blijkt dat patiënten na een sepsis vaak nieuwe overgevoeligheden voor bepaalde voedingsstoffen ontwikkelen, zoals bijv. lactose, gluten of histamine. Ook dat verdient dus aandacht. Zeker bij (één of meerdere) klachten als voortdurende vermoeidheid, misselijkheid, buikpijn, hoofdpijn, hartkloppingen, keelpijn, loopneus en spierpijn, is het belangrijk na te gaan of een dergelijke overgevoeligheid misschien (mede-)boosdoener is.
Daarom is aandacht voor de darmflora (in de vorm van probiotica, zie bijvoorbeeld deze website met goed telefonisch advies) belangrijk maar ook ruime, extra aanvulling met micronutriënten waaronder vit. C, D, zink en magnesium. Zie de website van Orthokennis voor de specifieke hoeveelheden, bijv. voor vitamine C. B12 verdient ook aparte aandacht omdat de opname door een verstoorde darmflora of langdurig gebruik van een maagbeschermer verslechterd kan zijn, zie alles op de pagina: ‘Vitamine B12 tekort, het komt vaker voor dan we denken’.
Kortademigheid
Vooraf: als een patiënt na sepsis plotselinge en toenemende pijn op de borst ervaart, is het altijd belangrijk dit door een arts te laten beoordelen. Daarnaast echter is kortademigheid een klacht die langere tijd als restklacht na een sepsis kan aanhouden. Dit kan soms samengaan met een gevoel van druk op de borst. Meerdere factoren kunnen hierbij meespelen:
-(tijdelijk) verminderde longinhoud
-een verlaagd hemoglobine gehalte (bloedarmoede) of mogelijk andere afwijkende bloedwaarden van schildklier of nieren
-verkramping van de ademhaling waardoor het hele ‘pakket’ van spieren rond keel, hals en borst strak gespannen staat en je (onbewust) verkeerd ademhaalt
-een middenrif-spier die verzwakt is
-een verstoorde aansturing van het middenrif vanuit het autonome zenuwstelsel
Behalve bloedonderzoek om bovenstaande oorzaken aan te pakken kun je voor het ‘losmaken’ van deze ‘blokkades’ hulp zoeken in de vorm van bindweefseltherapie, logopedie met ademtherapie of fysiotherapie met een breath-apparaat. Voor versterking van de middenrifspier is echt langere training nodig met bovengenoemde vormen van therapie. Zie voor een begin: https://m.youtube.com/watch?v=6Ap9NaJPb2c
een enkele keer kan een ‘gemiste’ longembolie de oorzaak zijn; voor de zekerheid kun je vragen om bloed te laten prikken op D-dimeren (een indicatie voor verstoorde bloedstolling). Belangrijk is ook je vitamine B12 te laten checken omdat een tekort aan deze vitamine ook kortademigheid met zich mee kan brengen: let op de info op deze pagina hoe je dit betrouwbaar kunt bepalen. Daarnaast:
-is bewuste ontspanning nodig
-heeft het goed bewaken van je grenzen een positieve invloed
-kan het stimuleren van de nervus vagus, die het deel van het autonome zenuwstelsel stimuleert dat lichaamsprocessen tot rust brengt, een positieve uitwerking hebben (zingen, mindfulness, etc)
Voorlichting, lotgenotencontact, ondersteuning, ervaringsverhalen
Voor alle informatie over (herstellen na) sepsis, info-materiaal voor uw omgeving, lotgenotencontact en/of begeleiding, boek Sepsis en daarna, de workshop Herstellen na sepsis, zie:
‘Alles over sepsis’
‘Nieuws en tips‘
‘Lotgenotencontact/Ervaringsverhalen‘
‘Sepsis-overlevers verdienen follow-up en revalidatie’
‘Begeleiding na sepsis‘
‘Boek Sepsis en daarna‘ (met o.a. uitleg, korte belevingsverhalen, beschrijving fysieke/mentale/sociale impact + handreikingen voor het herstel)
Zie ook de blog: ‘Nieuws rond sepsis en het Post Sepsis Syndroom‘ (incl. Ned. samenvatting van het artikel ‘Understanding Post Sepsis Syndrome; how can clinicians help?’)
10-04-2024, Idelette Nutma