Post-exertionele malaise (afgekort PEM)
Post-exertionele malaise of ‘post inspannings-malaise’ is een centraal kenmerk bij ME(Myalgische Encefalomeyelitis)/het Chronisch Vermoeidheids Syndroom en het kan ook bij ernstige restklachten na sepsis of na een infectie als COVID-19, Lyme of een andere infectie voorkomen: een toename van zowel lichamelijke als cognitieve klachten na inspanning. Je voelt je uitgeput, vaak misselijk, soms in combinatie met een grieperig gevoel en bent tot niets meer in staat. Het kan gepaard gaan met spier- en gewrichtspijn, hoofdpijn en andere klachten. De woorden komen niet meer goed uit je mond en je kunt niet meer helder nadenken.
Het imuunsysteem, het zenuwstelsel en het brein zijn sterk met elkaar verweven. Op het moment dat je dit soort klachten ervaart, die getriggerd worden door inspanning (dat kan fysiek maar ook emotioneel of cognitief zijn) ‘over-reageert’ het immuunsysteem dat ook weer sterk verband houdt met een ontregeling van het autonome zenuwstelsel en de verstoorde hormonale afgifte. Er wordt bij sommige patiënten te weinig cortisol aangemaakt (dit blijkt ook een rol te spelen bij Long Covid), dat is het hormoon dat je in staat stelt om stress (goed) op te vangen. Als deze systemen allemaal verstoord zijn, en de energievoorraad erg is gedaald, gaat het lichaam op de minste inspanning al reageren alsof het lichaam in crisis verkeert, net zoals bij een auto-immuunreactie het lichaam ook ‘overreageert’. Dan kun je een grieperig gevoel, een gevoel van malaise ervaren; er wordt een signaal afgegeven alsof het lichaam een infectie moet bestrijden. Dit malaise-gevoel na een inspanning brengt ook met zich mee dat je soms dagen nodig hebt om hiervan bij te komen. Mogelijk spelen hierbij ook nog aanwezige, sluimerende virussen, een rol, zoals bijv. wanneer iemand ooit Pfeiffer heeft doorgemaakt.
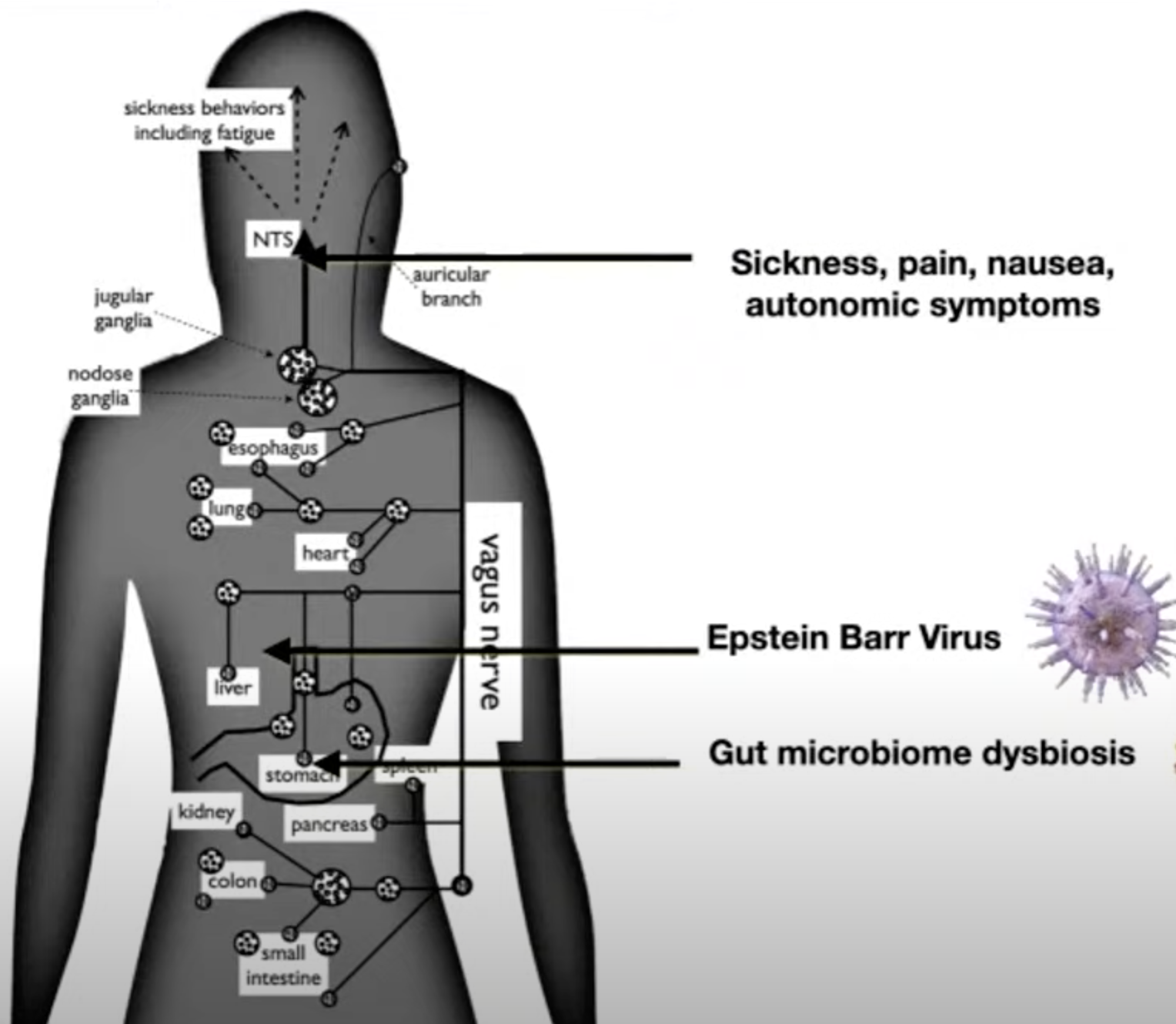
(afbeelding uit webinar ‘The latest on Long Covid research by Amy Proal’, april 2022)
Dit aspect wordt bij sommige revalidatie-trajecten niet goed ingeschat. Patiënten krijgen hierdoor niet altijd de juiste aanpak. Als je deze klachten hebt en over je grenzen gaat, kan dat zelfs averechts werken. Bij de Long Covid patiënten is men er wat de revalidatie betreft nu meestal goed op ingesteld. Zie ook deze informatieve pagina over PEM. De adviezen die patiënten krijgen zijn hier veel meer op afgestemd.
Het komt erop neer dat de hersteltijd veel langer is dan normaal na inspanning en dat een ‘normale conditie-opbouw’ niet werkt. Een test om na te gaan of er sprake is van PEM vind je bij deze link. Deze test kan gedaan worden door een fysio- of ergotherapeut.
Het is natuurlijk heel frustrerend en lastig dat je ‘energie-marge’ zo krap is. Maar juist daarom is het belangrijk om niet over je grenzen te gaan. Dat dat soms wel gebeurt, is begrijpelijk; je hebt niet alles in de hand zoals bijv. met een gezin of onverwachte gebeurtenissen. Maar daar waar keuzes te maken zijn is het belangrijk om niet de verwachtingen van anderen leidend te laten zijn maar je eigen welzijn. Creëer ook keuze-ruimte. Leg uit, mede aan de hand van deze blog, dat je energie-voorraad heel beperkt is, maar nog belangrijker: dat jouw lichaamsreactie op ’te ver gaan’ echt ziekmakend is. Geef ook aan hoe mensen zo goed mogelijk rekening met je kunnen houden. En trek je grenzen en ontwikkel daar (vaste) manieren voor.
Traag herstel of PEM?
Bij meer mensen na een sepsis is sprake van een laag energie-niveau en een herstel dat veel tijd vergt. Het kan de ene dag best wel goed gaan terwijl je je de volgende dag weer heel moe voelt. Evenwel kun je, in kleine stapjes, met begeleiding van een fysio- of ergotherapeut, stapjes vooruit maken en steeds verder komen. Ook dan zul je aanpassingen moeten maken want het herstel gaat meestal niet zo hard als je had gehoopt. Bij PEM gaat het veel meer om een lichaamsreactie die structureel deel uitmaakt van je chronische conditie. Bij een kleine minderheid van de sepsis-patiënten kunnen restklachten heel ernstig en beperkend zijn en blijkt er inderdaad sprake te zijn van PEM of eventueel ME of het Chronisch Vermoeidheids Syndroom (waar PEM onderdeel van is). Deze aandoening kan soms (maar lang niet altijd) samengaan met POTS (waarbij o.a. de hartslag bij inspanning veel te hoog wordt). Nina de Laat vertelt hierover in dit blogverhaal (inclusief waardevolle informatie en uitleg). Ook dan is soms verbetering en vaak verlichting van klachten mogelijk maar de hersteltijd na inspanning blijft vaak erg lang. Evengoed ontdekken patiënten zelf ook regelmatig dingen die goed werken. Neem vooral ook contact op met Sepsis en daarna als je tegen dit soort klachten aanloopt (in het netwerk van Sepsis en daarna zitten artsen met specifiekere kennis over dit ziektebeeld).
De wetenschap
De ME-CVS-vereniging heeft een goed overzicht over PEM opgesteld op haar website, zie deze link. Maar lang nog niet alles over PEM is bekend. Het is complex, en het brein, het immuunsysteem, het hormonale systeem en de stofwisseling, ze lijken er allemaal bij betrokken. Ook in ‘sepsis-land’ wordt onderzoek gedaan naar het lage energie-niveau waar mensen na sepsis nog lange tijd mee te maken kunnen hebben. Zie bijvoorbeeld het onderzoek waar dr. Hjalmar Bouma in het UMCG zich mee bezig houdt. Hij vertelde erover op de Sepsis Lotgenoten Dag in 2020, zie de YouTube uitzending (over de energie-fabriekjes in de lichaamscellen die in de ‘slaapstand’ lijken te gaan), zie vanaf 1 uur en 27 min. Ook gaf dr. Bouma toelichting in het programma Atlas. Die uitzending is hier te bekijken (kijk vanaf 15 min. 59).
Onderzoek naar de precieze oorzaken van PEM staat ook op de Nationale Wetenschapsagenda, lees het hier.
Over vermoeidheid en weinig energie en het opbouwen van de conditie: de arts en de praktijk
Revalidatie-arts Paulien Goossens geeft uitleg over de manier waarop je met je beperkte energievoorraad kunt omgaan, en je conditie (heel erg langzaam en voorzichtig) kunt opbouwen (dit is niet van toepassing bij ernstige PEM-klachten, zie daarvoor helemaal onderaan). Zie de website van Revalidatie, waar te lezen staat:
“Behandelaars kunnen het beste adviseren om eerst terug te gaan naar hun basisniveau. Dat is de hoeveelheid activiteiten die iemand op een slechte dag kan doen zonder een toename van klachten. Van daaruit kunnen zij hun dagelijkse routine met zeer kleine stapjes opbouwen. Op een goede dag hebben mensen van nature de neiging om veel meer te doen, wat juist tot extra ontregeling leidt. Alleen door op een goede dag maximaal 20 procent meer te doen dan je basisniveau, kun je de terugslag voorkomen. Na drie aaneengesloten goede dagen is het veilig om het basisniveau met 20 procent te verhogen. Dat soort kleine stapjes, in een onvoorstelbaar traag tempo, ervaren revalidanten vaak als frustrerend. Totdat ze merken dat het echt werkt.”
Ook het autonome zenuwstelsel speelt bij de klachten een belangrijke rol, zie ook deze uitleg. Daarin noemt Goossens ook het devies na COVID-19 (en dat geldt ook na sepsis): heel rustig opbouwen. Zij licht dit ook verder toe in een artikel op de website van ZonMw.
Wat als ook dit opbouwschema niet werkt?
Bij sommige patiënten met ernstige chronische klachten in geval van PEM kan zelfs dit rustige opbouwschema teveel zijn. Bij de groep patiënten die zeer ernstige en beperkende klachten houdt, kan het doel verschuiven van ‘opbouw’ naar ‘het voorkomen van verdere achteruitgang’. Voor die patiënten kan men werken met ‘pacing’ (als het ware ‘meegaan met de grenzen van de patiënt’). Wetenschappelijke onderbouwing is er nog niet, maar wel veel ervaring in de praktijk. Zie een goed artikel hierover op de RTL-site.
Inmiddels is het KNGF-standpunt over pacing in positieve zin aangepast (maart 2022) en staat er nu te lezen op pagina 21: ‘Overweeg pacing toe te passen bij patiënten met vermoeidheid, bij patiënten met een
toename van klachten en symptomen na inspanning (zie A.8 ‘Aanhoudende klachten en symptomen na een COVID-19-infectie’) en bij patiënten bij wie de belasting de belastbaarheid lijkt te overstijgen.’

Bron: KNGF-standpunt Fysiotherapie bij COVID-19, versie 3 (maart 2022)
Eventuele medicatie om de ‘hormonale as’ te helpen herstellen
Met het oog op de verstoringen van diverse mechanismen die de hormoonhuishouding regelen, is het ook waardevol om kennis te nemen van de informatie die oud-neur0psychiater Carla Rus hierover geeft. Zij legt uit dat ernstige klachten bij Long Covid, bij CVS of soms na sepsis, zoals: de overprikkeling, de hersenmist maar ook het gevoel van uitputting, met diverse verstoorde mechanismen te maken hebben. Ook de reactie van het lichaam op stress, het terugkoppel-mechanisme van de hormoon-producerende klieren en de productie van het stresshormoon cortisol zijn dan ontregeld. Ook boodschapper-stofjes in de hersenen kunnen uit balans zijn en ook de ‘schakeling’ van het lichaam tussen het willekeurige en het onwillekeurige zenuwstelsel. Zij zag redelijk effect bij een groep CVS-patiënten én (redelijk tot goed effect) bij een groep Long Covid-patiënten met een bepaald type antidepressivum, nl. een SSRI-remmer, die ook andere waardevolle eigenschappen blijkt te bezitten waarvoor steeds meer erkenning komt, zie de blog ‘Nieuws rond (Long) Covid en mogelijke behandelingen; groot raakvlak met sepsis‘ en de blog ‘Kan SSRI-remmer helpen bij Long Covid klachten en ernstige klachten na sepsis? Interview met Carla Rus, oud-neuropsychiater’
Het werkt niet voor iedereen en het kan bijwerkingen geven. Het gaat om ‘off-label’ medicatie (wat wil zeggen dat het voor een andere indicatie dan waardoor het oorspronkelijk was bedoeld) wordt voorgeschreven. Deze medicatie moet in overleg met de behandelend arts heel voorzichtig worden opgebouwd en vooral niet te kort worden gebruikt (minstens 1 jaar en bij heel lang bestaande klachten 2 jaar). Ook de afbouw moet heel rustig gebeuren. Dit, om de hersenen weer te ’trainen’ in het beter bewaren van de balans. Zie voor de details de bovengenoemde blog, inclusief een document voor de behandelend (huis)arts met de nodige aandachtspunten.
Opgetekend: 21 april 2022, Idelette Nutma
Zie ook:
-‘Krachtenbundeling rond Post Acute Infectieuze Syndromen, waaronder sepsis, long covid, ME‘
(over de krachtenbundeling van de verschillende patiëntengroepen met Post Acute Infectieuze Syndromen, die heet inmiddels de ‘patiëntenalliantie PAIS’)
-‘Uitputting ligt op de loer‘


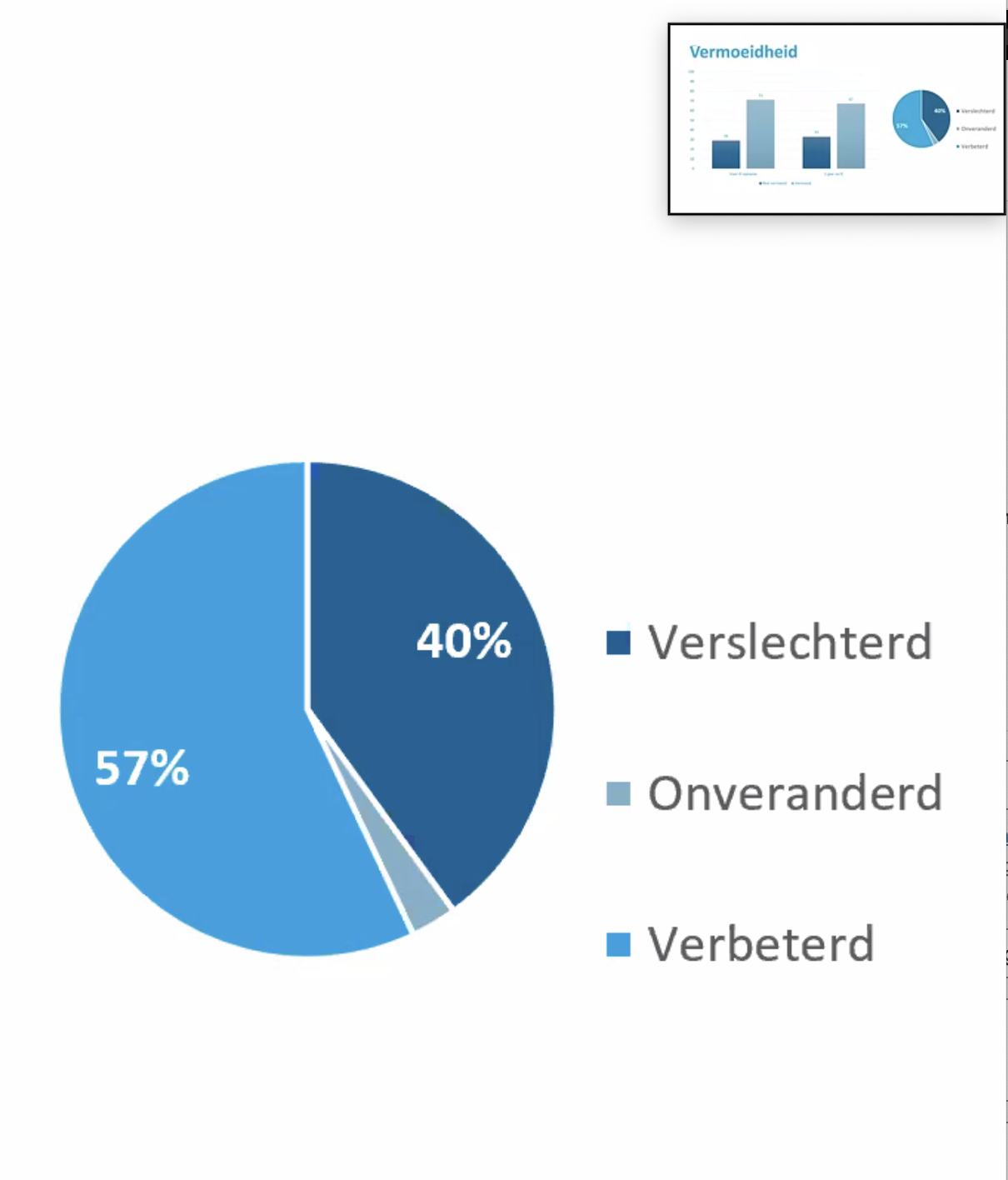 Van de 412 patiënten met sepsis stuurden 279 de vragenlijst terug. De leeftijd was gemiddeld 63-64 jaar, de opnameduur was gemiddeld 6 dagen. Wat opviel is dat sepsis-patiënten vaker een slechtere conditie rapporteren. Qua spierzwakte melden zij juist minder klachten. Wat betreft vermoeidheid: die blijkt na een jaar bij 40% verslechterd en bij 57% verbeterd. Wat betreft angst en depressie-klachten blijkt dit na een jaar bij 46% van de patiënten verslechterd en bij 38% verbeterd te zijn. Wat betreft Post Traumatische Stress-Stoornissen (PTSS) is er een opvallend verschil. Als we alleen naar de sepsis-patiënten kijken, blijkt 12% na een jaar te maken te hebben met PTSS-klachten terwijl dit over de hele groep IC-patiënten genomen 7 % is. Dit is dus aanmerkelijk hoger bij sepsis-patiënten. Iets anders wat opvalt is dat het aantal neurocognitieve klachten (problemen met concentratie, geheugen, etc.) na een jaar meer dan verdubbeld is; van 7% naar 19%. 61% van de patiënten is op dit vlak achteruit gegaan.
Van de 412 patiënten met sepsis stuurden 279 de vragenlijst terug. De leeftijd was gemiddeld 63-64 jaar, de opnameduur was gemiddeld 6 dagen. Wat opviel is dat sepsis-patiënten vaker een slechtere conditie rapporteren. Qua spierzwakte melden zij juist minder klachten. Wat betreft vermoeidheid: die blijkt na een jaar bij 40% verslechterd en bij 57% verbeterd. Wat betreft angst en depressie-klachten blijkt dit na een jaar bij 46% van de patiënten verslechterd en bij 38% verbeterd te zijn. Wat betreft Post Traumatische Stress-Stoornissen (PTSS) is er een opvallend verschil. Als we alleen naar de sepsis-patiënten kijken, blijkt 12% na een jaar te maken te hebben met PTSS-klachten terwijl dit over de hele groep IC-patiënten genomen 7 % is. Dit is dus aanmerkelijk hoger bij sepsis-patiënten. Iets anders wat opvalt is dat het aantal neurocognitieve klachten (problemen met concentratie, geheugen, etc.) na een jaar meer dan verdubbeld is; van 7% naar 19%. 61% van de patiënten is op dit vlak achteruit gegaan.
