Inleiding
Het 9e Netherlands International Sepsis Symposium vond plaats op vrijdag 20 januari in Ede, in een hybride vorm. Velen namen online deel maar ook de zaal ter plekke was goed gevuld. Er was weer een boeiend en zeer gevarieerd programma samengesteld. De organisatie was in handen van dr.H.R.Bouma (UMCG), prof.dr.A.R.J.Girbes (Amsterdam UMC), prof.dr.H.R.H.Kaasjager (UMC Utrecht), prof.dr.R.P.Pickkers (Radboudumc) en prof.dr. A.R.H.van Zanten (Ziekenhuis Gelderse Vallei). Een aantal sprekers en onderwerpen worden hieronder uitgelicht, speciaal ook voor belangstellenden, (ex-)patiënten en naasten. In totaal waren er 12 presentaties.
Infectie en inflammatie in sepsis
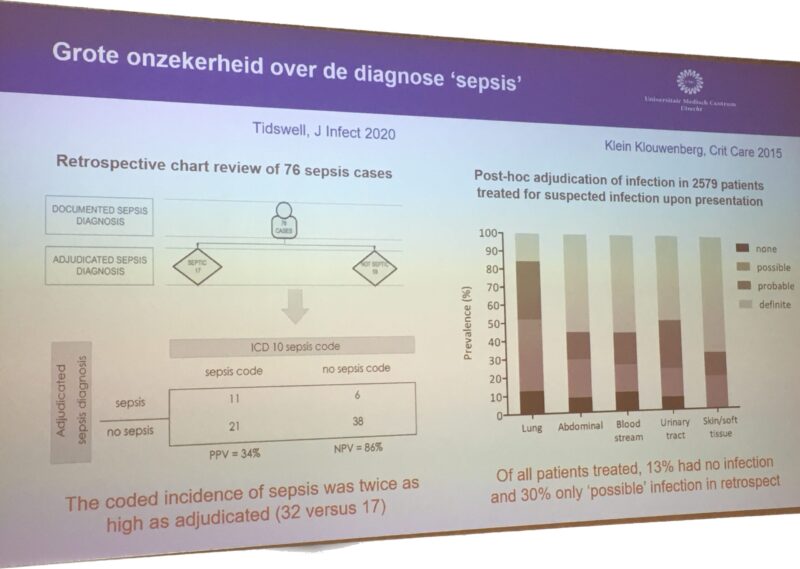
Prof. dr. O.L. Cremer, hoogleraar IC in het UMC Utrecht liet zijn licht schijnen over de vroege herkenning van sepsis. Biomarkers (dit zijn stoffen in het bloed die kunnen worden gemeten en iets zeggen over de ziektetoestand van een patiënt) kunnen helaas nog niet definitief zeggen of iemand wel of niet een sepsis heeft; een specifieke sepsis-biomarker is er nog niet. Er zijn wel meerdere stoffen die bepaald kunnen worden, zoals CRP, PCT, IL-6 en Presepsin en die behulpzaam kunnen zijn. Echter, zo legde prof. Cremer uit, het moment van het ‘voorspellen’ van een sepsis moet onderscheiden worden van de ‘diagnose’ van een sepsis.
Het mooiste zou natuurlijk zijn dat je een infectie vooruit kunt voorspellen. Bij 2 dagen van tevoren heb je het dan echt over ‘voorspellen’ en niet over de ‘diagnose’. Ook dat is tot op heden nog ingewikkeld. In onderzoek blijkt dat soms bij patiënten een infectie wordt vermoed, die uiteindelijk niet kan worden vastgesteld. Om goed onderzoek te kunnen doen naar de factoren en de (combinatie van) stoffen die een infectie en een sepsis echt kunnen voorspellen of aantonen zullen meer specifieke groepen patiënten moeten worden onderzocht; patiënten die zijn opgenomen in verband met een infectie moeten daarbij vergeleken worden met patiënten waarbij een infectie is uitgesloten. Sepsis-patiënten vormen in die zin een aparte groep infectie-patiënten (een apart ‘endotype’) omdat ze naast een infectie ook orgaan-falen hebben.
Nieuwe wegen om sepsis onderzoek uit te voeren
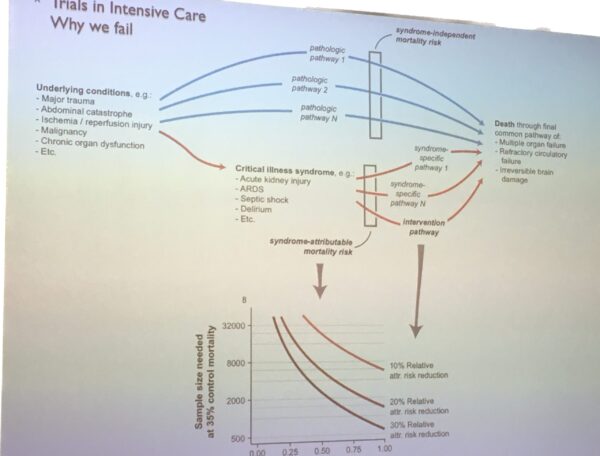
Prof. dr. A.R.J. Girbes, internist-intensivist in het Amsterdam UMC ging in op de haken en ogen die kleven aan een Randomized Controlled Trial (afgekort RCT). Voorop stelde hij dat een RCT zeker heel waardevol kan zijn. Een RCT is een gecontroleerd experiment waarbij proefpersonen willekeurig over minstens twee groepen worden verspreid waarbij 1 groep bijv. een bepaald medicijn krijgt en de andere groep niet. Vervolgens worden de verschillen in uitkomsten vergeleken. Ook de artsen weten niet welke patiënten in de controlegroep zitten of in de andere groep, zodat er geen sprake kan zijn van beïnvloeding. Maar…..er vinden veel nutteloze trials plaats aldus prof. Girbes. Zoals bijv. wanneer er bij ingewikkelde syndromen, zoals sepsis, ARDS of een delier een RCT wordt uitgevoerd. Bij dit soort complexe syndromen wordt dan onderzocht of er verschil is in mortaliteit (overlijden) in de ene groep t.o.v. de andere groep. Echter, zo stelt prof. Girbes: mortaliteit wordt meer bepaald door dingen die we niet gemeten hebben dan die we wel gemeten hebben.
Belangrijk om een RCT zinvol te laten zijn is dus de aanpak en de opzet. Ziektebeelden die duidelijk afgebakend zijn lenen zich wél goed voor een RCT. Een goede vraag vooraf is: wat is de bijdrage van dit bepaalde aspect aan het mortaliteits-risico? Als het toegeschreven risico maar 20% is van alle factoren die een rol spelen bij mortaliteit, heb je dus een veel grotere groep patiënten nodig.
Girbes stelt: de syndromen die we zelf hebben omschreven/geïntroduceerd kunnen we moeilijk onderzoeken, die zijn te complex. Wat meer oplevert is het onderzoeken van de fysiologie, mechanismen en processen.
Doelgerichte sepsis behandelingen
Prof. dr. R.P. Pickkers, hoofd research in het Radboud UMC te Nijmegen, ging in op ontwikkelingen in de inzichten rond sepsis. Aanvankelijk, zo vertelde hij, wilden we de effecten van de ‘over-actieve’ ontstekingsreactie bestrijden (de effecten van ‘hyperinflammatie’ genoemd). Maar er is bij sepsis daarnaast ook sprake van ‘anti-inflammatie’ dus het tegenovergestelde: een te weinig reagerend immuunsysteem. In de COVID-19 pandemie zagen we bijv. bij de behandeling van ernstige COVID-19 patiënten (die met zuurstof behandeld werden) dat de overleving verbeterde bij het toedienen van dexamethason (een middel dat de ontstekingsreactie remt). Maar…..’One size doesn’t fit all’ zo blijkt. Want:
-patiënten met een laag gehalte aan IL-6 in het bloed die niet het medicijn Tocilizumab kregen, hadden een betere overleving
-patiënten met een hoog gehalte aan IL-6 in het bloed, die wél Tocilizumab kregen, hadden ook een betere overleving, maar:
-patiënten met een laag gehalte aan IL-6 in het bloed, die wél Tocilizumab kregen, hadden een lagere overleving
De ‘hyperinflammatie’ wordt MAS genoemd, de ‘Immunoparalyse’ (lees: verlamd immuunsysteem) wordt HLA genoemd. Door de hyperinflammatie ontstaat ook het orgaanfalen bij sepsis. Door de immuunparalyse ontstaan secundaire infecties (infecties die de patiënt krijg na de oorspronkelijke infectie door een minder functionerend immuunsysteem). Het middel Anakinra lijkt beter te werken wanneer bij patiënten de hyperinflammatie voorop staat. Het middel IFN juist bij patiënten bij wie immuunparalyse voorop staat. Dit wordt momenteel onderzocht. Het Amsterdam UMC en het Radboud UMC doen mee aan dit onderzoek in Nederland.
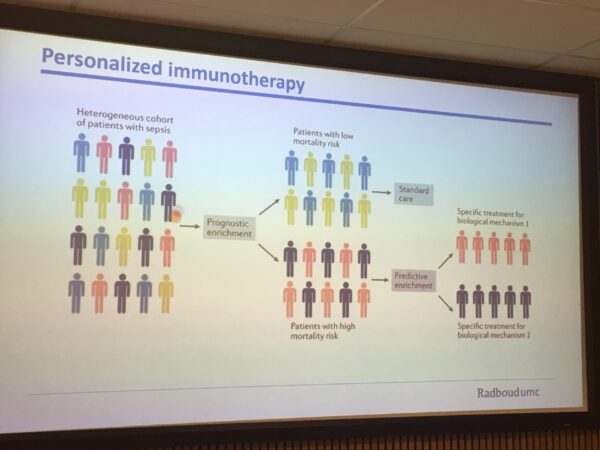
Prof. Pickkers sloot af met te zeggen dat de toekomst van sepsis behandelingen bepaald zal gaan worden door ‘personalized medicine’, afgestemd op de individuele immuunreactie van de patiënt. Ook zal meer gebruik gemaakt gaan worden van ‘predictive enrichment’ d.w.z. dat behandelingen bij díe patiënten worden toegepast die er, op basis van hun kenmerken en volgens voorspellingen, het meeste baat bij zullen hebben.
Het zal, aldus prof. Pickkers steeds meer gaan om: ‘wat voor persoon de ziekte heeft i.p.v. welke ziekte de persoon heeft’.
Tot zover deze samenvatting van het sepsis-congres.
Idelette Nutma 22-6-2023