Tess Willemse maakte een sepsis door in 2022. Zo jong als ze is, ervaart ze tot op heden de grote impact van dit ziektebeeld: het Post Sepsis Syndroom.
Ze laat ons zien hoe het Post Sepsis Syndroom ook jonge mensen treft en biedt ons in een serie blogs een openhartige inkijk in haar ervaringen. Dat vindt ze belangrijk, omdat het Post Sepsis Syndroom nog erg onbekend is. En dat is heel onterecht want sepsis is minstens zo levensbedreigend als een hartinfarct terwijl de impact vaak nog groter is….
Hey, mijn naam is Tess Willemse, ik ben 19 jaar en ik lijd aan het Post Sepsis Syndroom….
Nooit gedacht dat dit mij zou overkomen, ik wist tot december 2022 niet eens wat Sepsis was. Net als zóveel mensen dit in 2024 nog niet weten. En dat terwijl Sepsis doodsoorzaak nummer 1 op de IC is. En ben je één van de gelukkigen die het overleeft, dan kan de nasleep heel lang en eenzaam zijn. Vandaar dat ik heb besloten mijn verhaal te gaan delen. Ik ga mijn verhaal in delen opschrijven omdat ik zowel de ziekte als de revalidatie goed wil omschrijven.
Revalidatie met indicatie Post Intensive Care Syndroom
Bij de vorige blog ben ik geëindigd bij de arts in Heliomare die een behandelplan voor me had. Ik werd intern opgenomen in het revalidatie centrum Heliomare op de afdeling: Niet aangeboren hersenletsel (NAH). Ik werd daar behandeld op de diagnose: Post IC-Syndroom. Ik zou eigenlijk intern worden opgenomen voor 4-6 weken, uiteindelijk ben ik voor ruim 10 weken opgenomen. De eerste dagen in het revalidatiecentrum vond ik lastig en het gaf me een eenzaam gevoel. Ik zat namelijk met alleen maar oudere mensen waarvan sommige al verder waren dan ik. Na een paar dagen merkte ik dat ik het steeds fijner begon te vinden om te kunnen ‘sparren’ met andere revalidanten, en maakte de leeftijd me ook niet meer uit. Je had namelijk een woonkamer waar je met ongeveer 12 revalidanten ontbijt en lunch at, dus je kon elkaar goed leren kennen en iedereen had zijn/haar eigen verhaal.
Prikkelarme omgeving en multidisciplinaire aanpak
Verder heb ik deze klinische tijd als heel fijn ervaren. Ik merkte dat het hielp om een beetje afgesloten te zijn van de buitenwereld en alle mensen om mij heen die ‘doorgaan’ met hun leven. Ik moest mij hier volledig om mijzelf en mijn herstel richten, en elke behandelaar ook. Ik had verschillende therapieën op verschillende vlakken. Fysiek kreeg ik fysiotherapie, hydrotherapie in het water, fitness, en zelfstandig oefenen. Voor het cognitieve vlak kreeg ik ergotherapie, pedagogiek, activiteitenbegeleiding. En dan had ik op het mentale/sociale gedeelte nog een psycholoog, geestelijke begeleiding en maatschappelijk werk. En daarnaast nog een diëtiste. Het fijne hiervan was ook dat er door de behandelaren onderling super goed gecommuniceerd werd, dus het was een hele samenwerking op alle vlakken. Alles werd ook gedeeld in mijn dossier na een therapie, dus als ik dan bij de volgende kwam hoefde ik het niet te herhalen.
Post Exertionele Malaise (PEM) en POTS (verstoring van het autonome zenuwstelsel)
Deze ontregelingen komen met name voor bij Post Acute Infectieuze Syndromen zoals ook het Post Sepsis Syndroom (brein, zenuwstelsel maar ook andere lichaamssystemen zijn vaak sterk ontregeld a.g.v. de overmatige immuunreactie, neuroinflammatie, etc.)
Mijn klachten hadden ook veel overeenkomsten met POTS en PEM. (Zie link onderaan over Pots en PEM). Zo vloog mijn hartslag uit het niets omhoog, bleef ik erg vermoeid en had ik na iedere inspanning een lange hersteltijd nodig. Ook bij mijn tussentijdse fietstest was geen vooruitgang in mijn conditie zichtbaar in vergelijking met de eerste keer, ik bleef op de score zeer slecht. Ik heb daarover advies ingewonnen bij Sepsis en daarna waarna we dit ook in een gesprek hebben besproken met de revalidatie arts. Hij vertelde dat al deze aandoeningen veel overeenkomsten met elkaar hebben. Dus dat namen ze zeker mee in hun afweging van mijn behandelplan. Het was fijn dat we onze onzekerheden konden bespreken en de arts op de hoogte was van de verschillende aandoeningen. Dat gaf mij de ruimte om dit verder los te laten en over te geven aan de behandeling. Vrijdag na mijn laatste therapie mocht ik altijd naar huis, en zondagavond weer terug. Ook in het weekend kreeg ik bepaalde taakjes mee om thuis uit te voeren. Het was voor mij steeds wennen om in het weekend thuis te zijn, ik begon Heliomare als zo’n vertrouwde plek te voelen dat ik eigenlijk niet meer weg wilde ondanks hoe zwaar het traject was.
Angsten
Rond week 5 is er een Psychiater bijgekomen, omdat we merkten dat vooral de angsten wel heel hoog zaten. Ik begon toen ook vrij snel met een SSRI antidepressivum (Sertraline). Ik ervaarde veel klachten aan het begin met opbouwen, waardoor we weer een stukje afbouwden en toen een week later weer probeerden op te bouwen. Ik ben in dit proces ook een paar kilo afgevallen omdat ik in de kliniek vaak de misselijkheid triggerde, waardoor ik het lastig vond om goed te blijven eten. Hierbij heeft de diëtist goed geholpen met bepaalde trucjes, zoals vifit drankjes met alle voedingsstoffen erin. Na 10 lastige maar ook fijne weken, was het tijd voor mijn ontslag in de kliniek. Ik kreeg wel een poliklinisch traject van 15 weken aangeboden, daar vertel ik in de volgende blog meer over.
https://www.sepsis-en-daarna.nl/tag/chronisch-vermoeidheidssyndroom/
19-10-2024 Tess Willemse
Zie voor uitleg over overlappingen tussen Post Intensive Care Syndroom en Post Sepsis Syndroom (het laatste kan dus ook optreden bij niet-IC-patiënten):
‘Understanding Post Sepsis Syndrome: how can clinicians help?’
Voor Nederlandse uitleg, zie deze pagina: ‘Nieuws rond sepsis en het Post Sepsis Syndroom‘
Voor aanvullende informatie over het Post Sepsis Syndroom, de klachten en mogelijke verlichting daarvan, zie deze pagina: ‘Post Sepsis Syndroom‘
Voor de eerdere blogs van Tess:
Zie haar blog deel 1
Zie haar blog deel 2
Zie haar blog deel 3
Zie haar blog deel 4

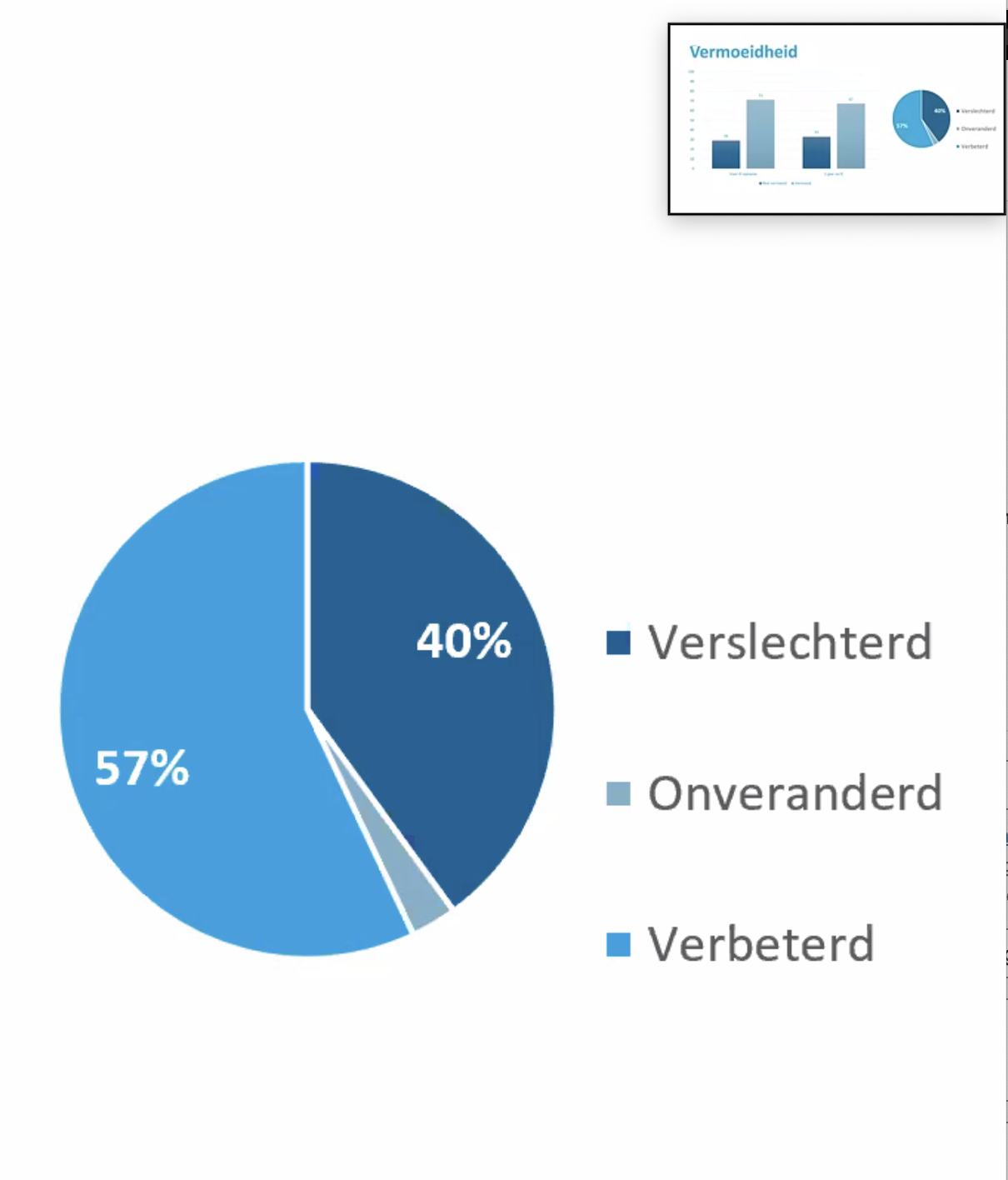 Van de 412 patiënten met sepsis stuurden 279 de vragenlijst terug. De leeftijd was gemiddeld 63-64 jaar, de opnameduur was gemiddeld 6 dagen. Wat opviel is dat sepsis-patiënten vaker een slechtere conditie rapporteren. Qua spierzwakte melden zij juist minder klachten. Wat betreft vermoeidheid: die blijkt na een jaar bij 40% verslechterd en bij 57% verbeterd. Wat betreft angst en depressie-klachten blijkt dit na een jaar bij 46% van de patiënten verslechterd en bij 38% verbeterd te zijn. Wat betreft Post Traumatische Stress-Stoornissen (PTSS) is er een opvallend verschil. Als we alleen naar de sepsis-patiënten kijken, blijkt 12% na een jaar te maken te hebben met PTSS-klachten terwijl dit over de hele groep IC-patiënten genomen 7 % is. Dit is dus aanmerkelijk hoger bij sepsis-patiënten. Iets anders wat opvalt is dat het aantal neurocognitieve klachten (problemen met concentratie, geheugen, etc.) na een jaar meer dan verdubbeld is; van 7% naar 19%. 61% van de patiënten is op dit vlak achteruit gegaan.
Van de 412 patiënten met sepsis stuurden 279 de vragenlijst terug. De leeftijd was gemiddeld 63-64 jaar, de opnameduur was gemiddeld 6 dagen. Wat opviel is dat sepsis-patiënten vaker een slechtere conditie rapporteren. Qua spierzwakte melden zij juist minder klachten. Wat betreft vermoeidheid: die blijkt na een jaar bij 40% verslechterd en bij 57% verbeterd. Wat betreft angst en depressie-klachten blijkt dit na een jaar bij 46% van de patiënten verslechterd en bij 38% verbeterd te zijn. Wat betreft Post Traumatische Stress-Stoornissen (PTSS) is er een opvallend verschil. Als we alleen naar de sepsis-patiënten kijken, blijkt 12% na een jaar te maken te hebben met PTSS-klachten terwijl dit over de hele groep IC-patiënten genomen 7 % is. Dit is dus aanmerkelijk hoger bij sepsis-patiënten. Iets anders wat opvalt is dat het aantal neurocognitieve klachten (problemen met concentratie, geheugen, etc.) na een jaar meer dan verdubbeld is; van 7% naar 19%. 61% van de patiënten is op dit vlak achteruit gegaan.
