Het 9e Netherlands International Sepsis Symposium vond plaats op vrijdag 20 januari in Ede, in een hybride vorm. Velen namen online deel maar ook de zaal ter plekke was goed gevuld. Er was weer een boeiend en zeer gevarieerd programma samengesteld. De organisatie was in handen van dr.H.R.Bouma (UMCG), prof.dr.A.R.J.Girbes (Amsterdam UMC), prof.dr.H.R.H.Kaasjager (UMC Utrecht), prof.dr.R.P.Pickkers (Radboudumc) en prof.dr. A.R.H.van Zanten (Ziekenhuis Gelderse Vallei). Een aantal sprekers en onderwerpen worden hieronder uitgelicht, speciaal ook voor belangstellenden, (ex-)patiënten en naasten. In totaal waren er 12 presentaties.
Presentaties betreffende de vroege herkenning en behandeling van sepsis, waar staan we?
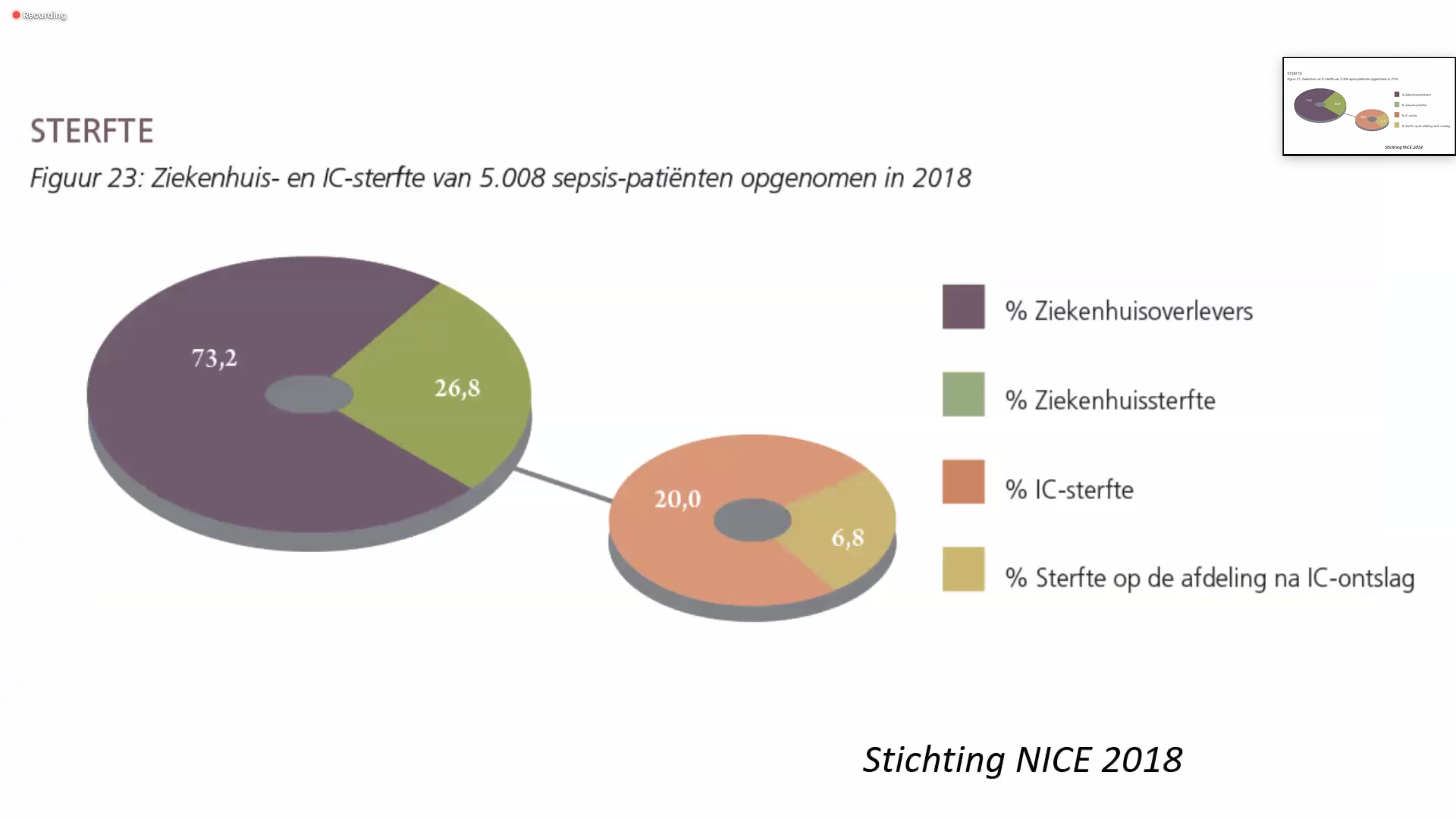
Allereerst kwam prof. dr. P.H.J. van der Voort aan het woord. De ‘sepsis-guideline’ (d.w.z. de internationale sepsis-richtlijn), aldus van der Voort, zorgde ervoor dat in 3,5 jaar tijd de mortaliteit (=het aantal mensen dat overlijdt) bij sepsis in Nederland met 5,8% afnam tussen juli 2009 en januari 2013. Dat was natuurlijk een hele goede ontwikkeling. Echter, tussen 2013 en 2020 is er geen daling meer geweest in de sterfte. Er zijn wel cijfers die verminderde sterfte laten zien maar als je die corrigeert voor ziekte-ernst (want de daling geldt niet voor alle patiënten), blijkt er geen significante daling te zijn. De sterfte aan sepsis op de Nederlandse IC is 26,8%. Maar er gaat een wereld schuil achter de cijfers. Daarom stelt prof. van der Voort ook de vraag: moeten we voor een beter inzicht wellicht onderscheid maken wat betreft de focus van de sepsis, d.w.z. waar de sepsis ontstaan is (in de longen, de buik, de urinewegen, etc.)? Is er wellicht nog winst te behalen door het aanpassen van de behandeling aan de verschillen tussen sepsis-patiëntengroepen? Ook zijn er heel veel verschillende mechanismen werkzaam bij sepsis zoals inflammatie (=de ontstekingsreactie), verminderde zuurstofvoorziening, etc. die allemaal een belangrijke rol spelen bij de benadering van het ziektebeeld en het effect van de behandeling.Een artikel van Kaukonen in het vakblad JAMA in 2014 liet zien dat tussen 2000 en 2012 de sterfte bij patiënten met ernstige sepsis (met en zonder septische shock) in Australië en Nieuw Zeeland was afgenomen. Al met al heeft verbetering dus wel plaats gevonden. Maar meerdere factoren lijken een (verbeterde) behandeling en dus ook de cijfers wat betreft sepsis te beïnvloeden, zoals verbetering van de bewustwording rond sepsis, een toename in de herkenning en een afname van de ernst van de sepsis bij aanvang. Niet in de laatste plaats is ook de naleving van sepsis-protocollen belangrijk. Een onderzoek door van Zanten et al., gepubliceerd in 2014 in Critical Care liet zien dat in de Nederlandse ziekenhuizen die deelnamen aan het consequent hanteren van een sepsis-protocol, de mortaliteit bij goede naleving hiervan daalde met 16,7 % (de mortaliteit veranderde niet in de ziekenhuizen die niet deelnamen).
Prof. van A.R.H. van Zanten volgde met een presentatie over de 1e Nederlandse Sepsis Richtlijn
Die werd in september 2022 gepubliceerd, nadat een werkgroep hier 5 jaar mee bezig is geweest. De richtlijn is hier te vinden. Belangrijk is dat de richtlijn wordt doorvertaald in een lokaal protocol binnen de ziekenhuizen zelf. Wijkt een arts om bepaalde redenen af van het protocol dan zal dit in de medische status moeten worden aangegeven. Keuzes die een ziekenhuis maakt op het gebied van screening, en behandeling kunnen in een ziekenhuis-protocol nader worden bepaald en uitgewerkt. De sepsis-richtlijn is letterlijk ‘een richtlijn’. Maar het is belangrijk dat alle ziekenhuizen aandacht besteden aan de invoering van de richtlijn zodat die echt in de praktijk wordt gebruikt. Binnen de richtlijn wordt geen aandacht besteed aan de vroege herkenning buiten het ziekenhuis. Op dat gebied is zeker ook nog actie nodig, met name wat betreft de bewustwording onder het publiek. Hierover is SepsisNet in gesprek met het ministerie van VWS.
In de richtlijn wordt benadrukt dat eerst de ‘vitaal bedreigde’ patiënt in beeld moet zijn (dus de patiënt van wie de functies zoals de bloedsomloop, de ademhaling, etc. in gevaar zijn). Vervolgens is het belangrijk dat de zorgprofessional zichzelf de vraag stelt: ‘Could it be sepsis’ (zou het sepsis kunnen zijn)? Deze vraag werd geïntroduceerd door de Sepsis Trust in de UK en is aldaar breed uitgerold (tot aan pamfletten op autobussen en bushalte-hokjes aan toe).
Verder legde prof. van Zanten uit dat onder de ‘oude definitie’ ook sepsis zonder orgaan-falen werd beschouwd als sepsis. Nu wordt het ziektebeeld pas sepsis genoemd als er sprake is van infectie + een toename van 2 of meer punten in de score voor orgaanfalen. (zie voor uitleg ook bij deze link). Verder benoemde van Zanten nog een aantal aspecten op een rij uit de richtlijn:
Op dit moment kan als ‘biomarker’ het CRP gehalte in het bloed het beste aangehouden worden. Een biomarker is een gehalte van een stof in het bloed die in dit geval de diagnose van (een dreigende) sepsis kan helpen ondersteunen. CRP staat voor C-reactief proteïne, dit is een eiwit dat het lichaam zelf aanmaakt bij ontsteking.
Het medicijn noradrenaline heeft de voorkeur bij behandeling van een lage bloeddruk (die onvoldoende reageert op toediening van veel vloeistof). Noradrenaline is een zgn. vasopressor, dit is een medicijn dat de samentrekking van spierweefsel bevordert waardoor de bloedvaten meer gaan samentrekken. Wellicht is er in de toekomst ook nog effect te verwachten van een eerdere toediening van (een combinatie van) vasopressoren.
Verder komen in de richtlijn ook nog nierfunctievervangende therapie, voeding, mobilisatie en het delier ter sprake. Ook de lange termijn-gevolgen van sepsis worden in de richtlijn benoemd, als ook het belang van voorlichting aan de patiënt en diens naasten over het ziektebeeld, en niet minder belangrijk: het letterlijk benoemen van het woord ‘sepsis’.
Prof. van Zanten sluit af met toekomstige ontwikkelingen in de benadering van sepsis; de richtlijn sepsis benadert het ziektebeeld vanuit ‘one size fits all’ (een behandeling die algemeen bij sepsis gehanteerd wordt) maar wellicht gaan we steeds meer toe naar een ‘op maat-behandeling’, afgestemd op de individuele patiënt.
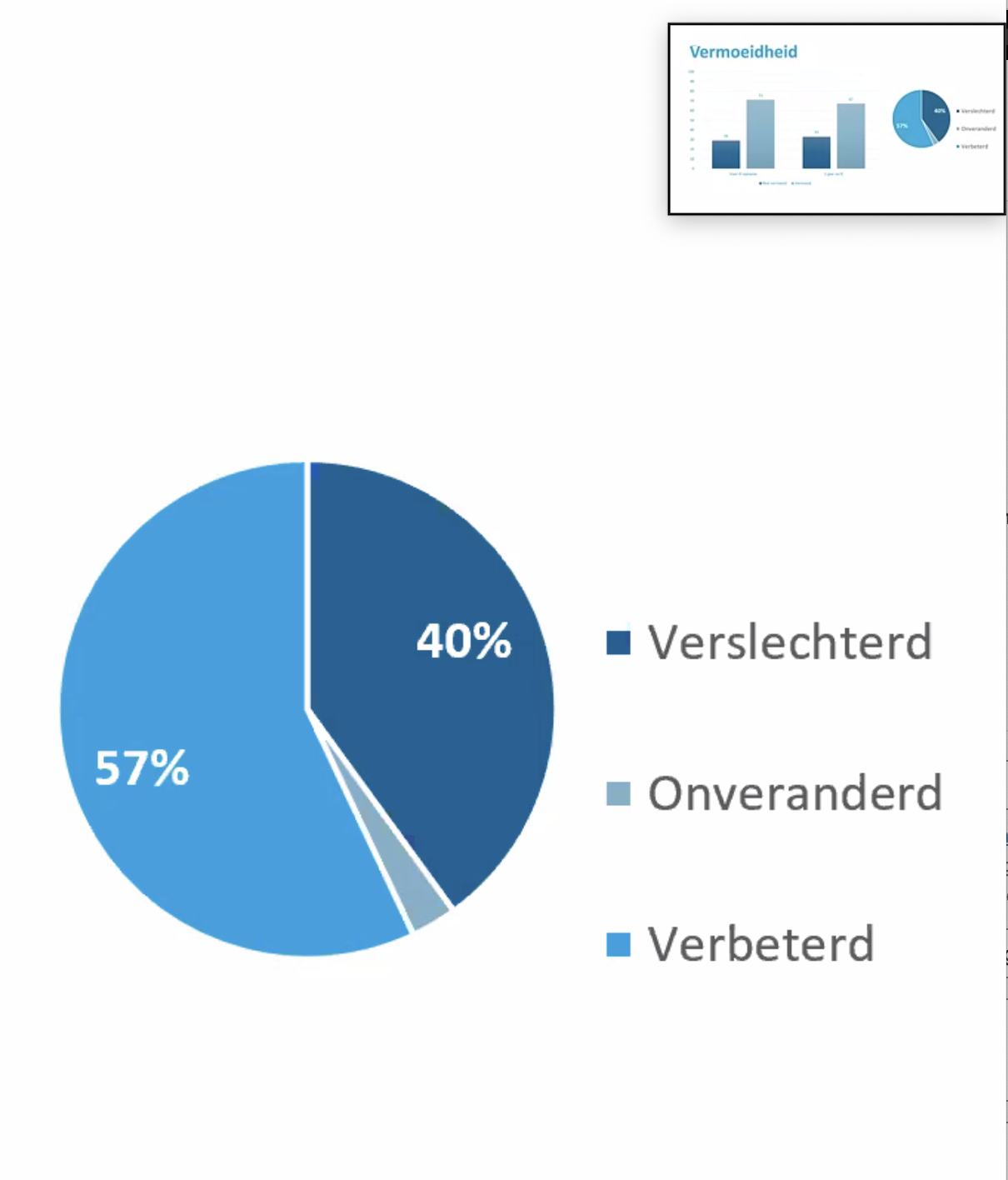 Van de 412 patiënten met sepsis stuurden 279 de vragenlijst terug. De leeftijd was gemiddeld 63-64 jaar, de opnameduur was gemiddeld 6 dagen. Wat opviel is dat sepsis-patiënten vaker een slechtere conditie rapporteren. Qua spierzwakte melden zij juist minder klachten. Wat betreft vermoeidheid: die blijkt na een jaar bij 40% verslechterd en bij 57% verbeterd. Wat betreft angst en depressie-klachten blijkt dit na een jaar bij 46% van de patiënten verslechterd en bij 38% verbeterd te zijn. Wat betreft Post Traumatische Stress-Stoornissen (PTSS) is er een opvallend verschil. Als we alleen naar de sepsis-patiënten kijken, blijkt 12% na een jaar te maken te hebben met PTSS-klachten terwijl dit over de hele groep IC-patiënten genomen 7 % is. Dit is dus aanmerkelijk hoger bij sepsis-patiënten. Iets anders wat opvalt is dat het aantal neurocognitieve klachten (problemen met concentratie, geheugen, etc.) na een jaar meer dan verdubbeld is; van 7% naar 19%. 61% van de patiënten is op dit vlak achteruit gegaan.
Van de 412 patiënten met sepsis stuurden 279 de vragenlijst terug. De leeftijd was gemiddeld 63-64 jaar, de opnameduur was gemiddeld 6 dagen. Wat opviel is dat sepsis-patiënten vaker een slechtere conditie rapporteren. Qua spierzwakte melden zij juist minder klachten. Wat betreft vermoeidheid: die blijkt na een jaar bij 40% verslechterd en bij 57% verbeterd. Wat betreft angst en depressie-klachten blijkt dit na een jaar bij 46% van de patiënten verslechterd en bij 38% verbeterd te zijn. Wat betreft Post Traumatische Stress-Stoornissen (PTSS) is er een opvallend verschil. Als we alleen naar de sepsis-patiënten kijken, blijkt 12% na een jaar te maken te hebben met PTSS-klachten terwijl dit over de hele groep IC-patiënten genomen 7 % is. Dit is dus aanmerkelijk hoger bij sepsis-patiënten. Iets anders wat opvalt is dat het aantal neurocognitieve klachten (problemen met concentratie, geheugen, etc.) na een jaar meer dan verdubbeld is; van 7% naar 19%. 61% van de patiënten is op dit vlak achteruit gegaan.
