Het 8e Internationale Sepsis Symposium op Nederlandse bodem werd dit jaar op 17 februari gehouden bij het Nederlands Simulatie-centrum voor de zorg in Ede, online georganiseerd door Interactie-opleidingen. Prof. Arthur van Zanten, internist-intensivist in het Gelderse Vallei-ziekenhuis en buitengewoon hoogleraar aan de Wageningen Universiteit (gespecialiseerd in voeding en metabole stress), verzorgde samen met Dr. Hjalmar Bouma, internist acute geneeskunde, farmacoloog en immunoloog aan het UMCG en prof. Peter Pickkers, gespecialiseerd in Experimentele Intensive Care Geneeskunde aan het Radboudumc, de presentatie van deze bijzondere dag. Verder werkten mee aan de voorbereiding van het programma: Prof. Karin Kaasjager (UMC Utrecht) en Prof. Armand Girbes (Amsterdam UMC). Er waren vele deskundigen die de laatste inzichten deelden, waarbij het hele pad van de vroegherkenning van sepsis, tot de diagnose en behandeling, en de gevolgen en nazorg werd langsgelopen. Indrukwekkend was ook het verhaal van ervaringsdeskundige Suze Korver. Hieronder volgt een korte samenvatting van de eerste 2 sprekers.
Dr. Feike Loots over: ‘Vroegherkenning van sepsis in de eerste lijn’
Dr. Feike Loots staat aan de vooravond van zijn promotie in de Huisartsgeneeskunde. Tevens is hij als arts-assistent op de Spoed Eisende Hulp verbonden aan het UMC Utrecht en het Gelderse Vallei ziekenhuis te Ede. Loots ging in zijn presentatie o.a. in op de TesD-it studie waarbij werd gekeken hoe het staat met de herkenning van sepsis door huisartsen die visites reden bij patiënten buiten de normale uren. Aanleiding hiervoor was een eerdere publicatie (Loots, 2018) waarin werd geconcludeerd dat bij 43% van de patiënten die i.v.m. een sepsis op de IC werden opgenomen én vooraf met de huisartsenpost contact hadden gehad, de huisarts überhaupt geen infectie vermoedde. Om te bekijken welke vroege signalen het beste een sepsis voorspellen werd in het TesD-it onderzoek bij patiënten een bloedtest afgenomen en werden controles gedaan van meerdere (vitale) functies. Bijzonder is nu dat uit dit onderzoek bleek dat 6 ‘parameters’ heel duidelijk naar voren kwamen als samen ‘voorspellend’ voor sepsis. ‘Parameters’ zijn gegevens die kunnen variëren en die iets zeggen over de toestand/situatie van de patiënt. De belangrijkste bleken:
– leeftijd: ouder dan 65 jaar
– een temperatuur boven de 38 graden Celsius
– een bloeddruk van 110 mmHg of minder (bovendruk)
– een hartslag van meer dan 110/minuut
– een zuurstofgehalte in het bloed van 95% of minder
– verandering in de mentale toestand van de patiënt (zoals verwardheid of onrust)
Ook bijzonder is dat een versnelde ademhaling minder voorspellend was dan gedacht (komt dus niet in dit rijtje voor) en dat de hartfrequentie een duidelijker factor was. Ademhaling is daarom vervangen door hartfrequentie. Daarnaast bleken bloedwaarden uit afgenomen bloed niet iets toe te voegen. Een bestaande score die in het ziekenhuis wordt toegepast, de National Early Warning Score (NEWS) werd met terugwerkende kracht naast al deze gegevens gelegd maar bleek net zo goed te voorspellen als het opgesomde ‘rijtje’. Aangezien de NEWS complexer is, heeft ‘het rijtje van 6’ dus de voorkeur omdat het makkelijk toepasbaar is door huisartsen.
Op basis van dit onderzoek gaat er nu een nieuw onderzoek van start waarbij het ‘instrument’ van de 6 parameters gaat worden getoetst aan de praktijk. Zodat we zeker weten of deze manier van voorspellen echt leidt tot goede beslissingen over noodzakelijke ziekenhuis-opnames en tot effectievere sepsis-behandeling.
Dorien Zwart over: ‘Sepsis en COVID-19: het voortzetten van een transmuraal netwerk’
Dr. Dorien Zwart is verbonden aan het UMC Utrecht als afdelingshoofd Huisartsgeneeskunde. Zij ging in op de vraag of we iets geleerd hebben van COVID-19 met continue thuis-monitoring? Met COVID-19 is veel ervaring opgedaan met thuis-monitoring. Dat gebeurde noodgedwongen, om de ziekenhuizen te ontlasten maar het heeft ons ook op een nieuw pad gezet, zo liet Dorien Zwart ons zien. Van het begin af aan is dit in een grootschalige onderzoeksopzet bijgehouden want het was belangrijk om heel goed ‘vinger aan de pols’ te houden omdat er wel vragen waren of het allemaal kon; het ging natuurlijk om een hele nieuwe vorm van zorg. De vraag was o.a.: Is acute behandeling met zuurstof thuis veilig, efficiënt en effectief? Het ging daarbij om 3 groepen patiënten:
– het thuis meten van het zuurstofgehalte in het bloed bij patiënten die risico liepen op een ziekenhuis-opname
– het thuis voortzetten van de behandeling met zuurstof (meting + therapie) van patiënten die op de Spoed Eisende Hulp binnenkwamen
– en het thuis voortzetten van de zuurstof (meting + therapie) na een vervroegd ontslag
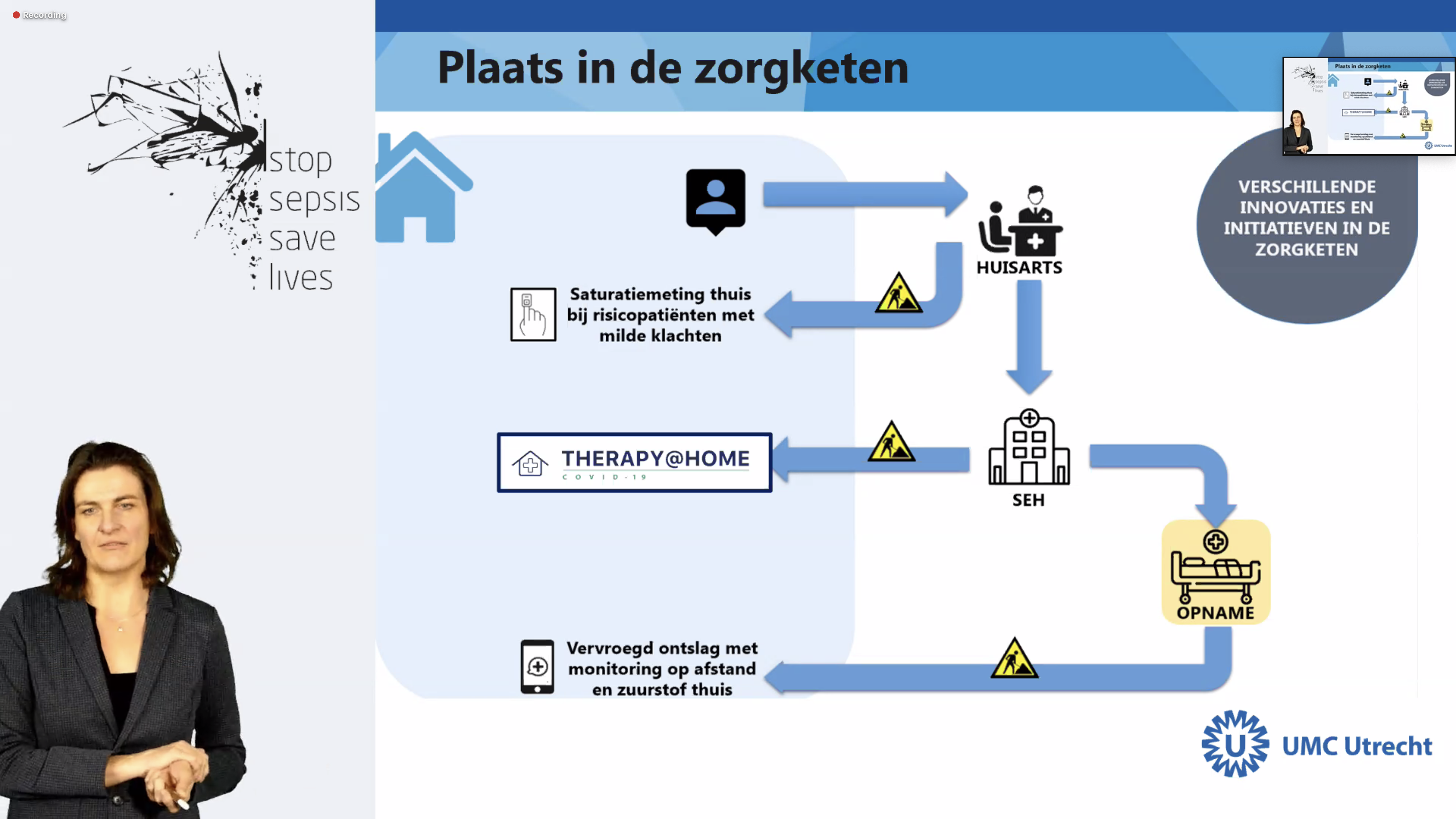 De patiënten die hiervoor in aanmerking kwamen, moesten geen ‘bijkomende instabiliteit’ hebben d.w.z. dat er geen andere grote risico-factoren moesten spelen (zoals ernstige onderliggende aandoeningen). Ook mocht er geen sprake zijn van hypoxemie (een té ernstig zuurstoftekort). Ook werden patiënten thuis behandeld die niet naar het ziekenhuis wilden of waarvoor optimale behandeling thuis gewenst was. Als belangrijke voorwaarde werd ook gesteld dat er wel een naaste thuis moest zijn. Om een goede afstemming te waarborgen werd afgesproken dat de arts die de patiënt het laatst had behandeld, de hoofdbehandelaar was.
De patiënten die hiervoor in aanmerking kwamen, moesten geen ‘bijkomende instabiliteit’ hebben d.w.z. dat er geen andere grote risico-factoren moesten spelen (zoals ernstige onderliggende aandoeningen). Ook mocht er geen sprake zijn van hypoxemie (een té ernstig zuurstoftekort). Ook werden patiënten thuis behandeld die niet naar het ziekenhuis wilden of waarvoor optimale behandeling thuis gewenst was. Als belangrijke voorwaarde werd ook gesteld dat er wel een naaste thuis moest zijn. Om een goede afstemming te waarborgen werd afgesproken dat de arts die de patiënt het laatst had behandeld, de hoofdbehandelaar was. De conclusie was in grote lijnen dat alles eigenlijk wel goed is verlopen en dat er weinig ‘drempels’ waren op het medische vlak. Maar organisatorisch was het wel vaak een grote uitdaging om bijv. in de avonduren deze zorg goed te regelen, o.a. door regelmatige onderbezetting van de (overbelaste) thuiszorg. Sowieso vergde het een enorme organisatie en coördinatie waarvoor een heel expertpanel was ingericht. Daarin waren de thuiszorg, huisartsen, een patiënt-vertegenwoordiger, longartsen en internisten, het Medisch Regie-centrum (voor de monitoring), het Zorg Coördinatie Centrum en het onderzoeksteam allemaal vertegenwoordigd.
De ervaring die nu is opgedaan biedt wel perspectieven om bijv. ook patiënten die een risico lopen op sepsis mogelijk in de thuis-situatie goed in de gaten te kunnen houden. Dat zal allemaal nog verder onderzocht moeten worden. Uiteraard moet de veiligheid voorop staan.
Beide lezingen boden veel waardevolle informatie en ook aanknopingspunten voor de toekomstige zorg voor sepsis-patiënten.


Ik ben op zoek naar Email adres van Feike Loots vor een privé kwestie.
Ben zelf arts/psychotherapeut
Dag, Sepsis en daarna kan helaas geen mail-adressen van individuele personen openbaar gaan delen. Feike Loots is werkzaam in het UMC Utrecht.