Het 8e Internationale Sepsis Symposium op Nederlandse bodem werd dit jaar op 17 februari gehouden bij het Nederlands Simulatie-centrum voor de zorg in Ede, online georganiseerd door Interactie-opleidingen. Hieronder volgt een korte samenvatting van de presentaties van de 3e en 4e spreker, dat waren: Dr. J.W. Uffen, internist acute geneeskunde, UMC Utrecht en Dr. S. Briedé, AIOS interne geneeskunde, UMC Utrecht.
Dr. J.W. Uffen over: ‘Een Sepsis zorgpad op de SEH’
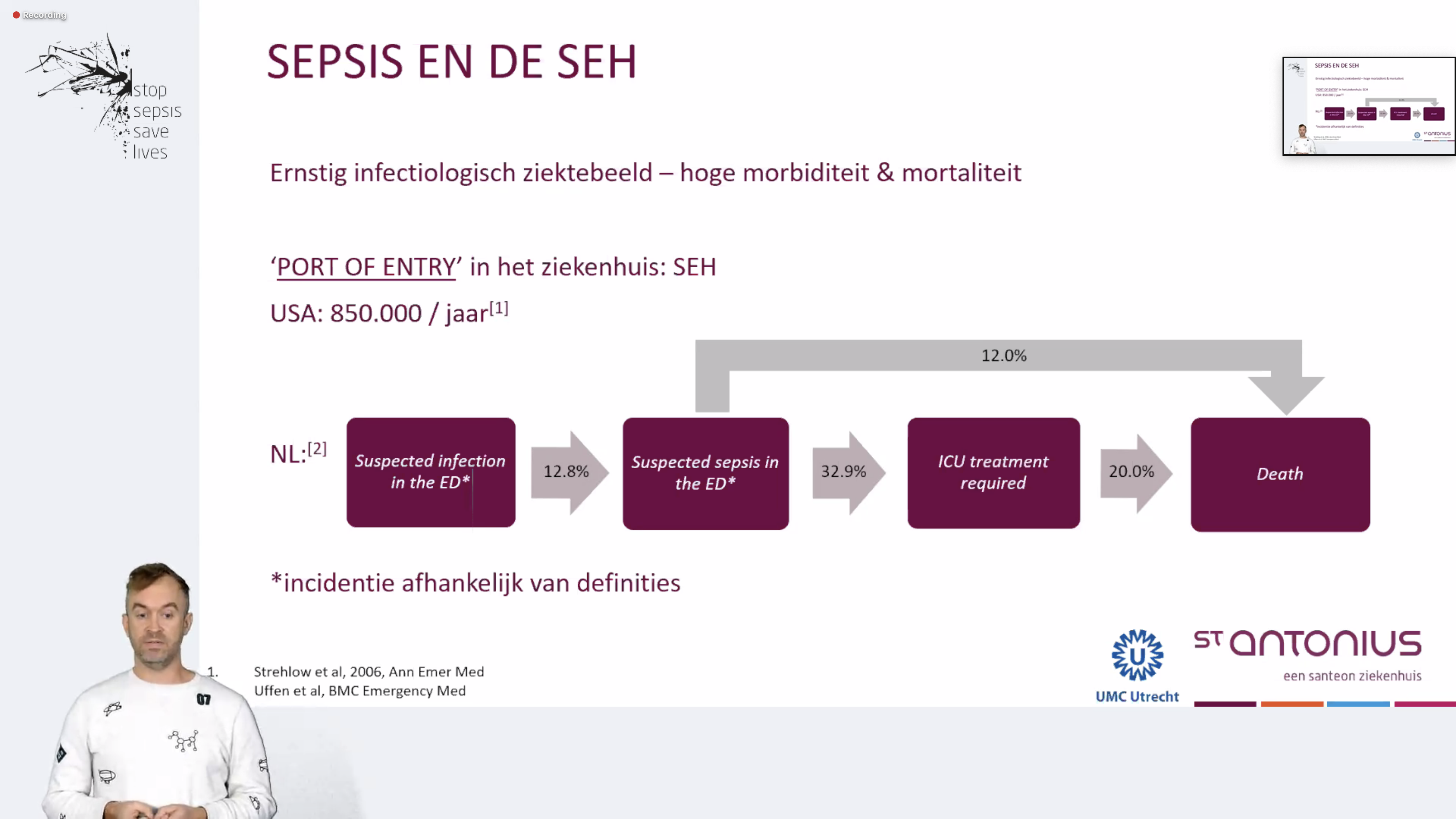
Jan Willen Uffen was eerder werkzaam in het UMC Utrecht en betrokken bij het project SPACE, gericht op het verbeteren van de zorg aan sepsis-patiënten op de Spoed Eisende Hulp. SPACE staat voor: ‘SePsis in the ACutely ill patients in the Emergency department’ of wel: Sepsis in acuut zieke patiënten op de Spoed Eisende Hulp. Zie ook de website van het UMC Utrecht.<
In het onderzoek werd bij 12,8% van de patiënten bij wie een infectie werd vermoed, ook een sepsis vermoed. Van deze patiënten ging 31,9% naar de Intensive Care. 20% van deze patiënten kwam te overlijden.
Een ‘sepsis zorgpad’ kan de sepsiszorg op de Spoed Eisende Hulp helpen verbeteren. In het project SPACE werd hier onderzoek naar gedaan. Aspecten die komen kijken bij goede sepsiszorg op de Spoed Eisende Hulp (SEH) zijn o.a. vroege herkenning, bepalen welke patiënt behandeling moet krijgen, het opsporen van de bron van de infectie en het grip krijgen op de bron van de infectie (dit noemen artsen ‘source-control’). Een sepsis zorgpad is bedoeld om de zorg voor sepsis-patiënten te verbeteren. In het Engels noemen ze dit een ‘clinical pathway’.
Voor het verbeteren van de sepsiszorg op de SEH bleken de volgende factoren van groot belang, zo legde Jan Willem Uffen uit:
– De herkenning
– De opvang en de diagnostiek
Daarbij zijn een vlot en zorgvuldig toegepaste ‘ABCDE’ en een goed uitgevoerde diagnose essentieel om de uitkomst voor de patiënt te verbeteren. De ABCDE is een werkwijze waarbij eerst de levensbedreigende stoornissen worden opgespoord (A staat voor het Engelse ‘Airway’= luchtweg, B staat voor ‘Breathing’ = ademen en C staat voor ‘Circulation’ = circulatie. D staat voor ‘Disabilities’= is er een verminderd bewustzijn? en E staat voor ‘Exposure/environment’ = wat is er gebeurd?)
– De samenwerking
– Het toepassen van de SSC-bundels (dit zijn behandel-richtlijnen bij sepsis, die door de ‘Surviving Sepsis Campaign’ zijn opgesteld)
– Het toespitsen op de lokale situatie; het instellen van bijv. een Sepsis-team moet aansluiten bij de manier waarop dingen in een ziekenhuis zijn georganiseerd
– Triage-systemen (een systeem om de ernst en spoed te bepalen), zoals zak-kaartjes waarop zorgverleners snel kunnen zien hoe ze/in welke volgorde ze moeten handelen
De meeste verbetering in het sepsis zorg-pad werd gezien bij patiënten met een septische shock (sepsis waarbij de bloeddruk gevaarlijk laag blijft ondanks veel vocht).
Herkenning bij sepsis, zo bleek ook in het SPACE-onderzoek, blijft lastig. Niet alleen omdat sepsis zich bij patiënten verschillend kan uiten maar ook omdat, zo bleek in het project, een arts op de Spoed Eisende Hulp niet altijd het sepsis-team alarmeerde. Belangrijk voor de herkenning bleek ook de MEWS of NEWS-score.*
*Bij het afnemen van dit Early Warning System (vroeg waarschuwings-systeem) ‘scoort’ de patiënt op de zes vitale functies van de mens (ademhalingsfrequentie, zuurstofgehalte, bloeddruk, temperatuur, hartfrequentie, bewustzijn). Hoe hoger de score, hoe meer de patiënt vitaal bedreigd is.
Verder werd door Jan Willem Uffen aangegeven, als conclusie uit het onderzoek:
Belangrijk is dat het sepsis-zorgpad multidisciplinair wordt opgezet – met betrokkenheid van verpleegkundigen
– met ‘trekkers’ die anderen stimuleren
– zo breed mogelijk gedragen
– met alle specialismen
– met een goed netwerk

Maar minstens zo belangrijk is ook goed onderwijs en het repeteren, en ook het evalueren van dingen die niet ‘lekker’ lopen; zit er ergens irritatie en wat kun je daaraan doen? En natuurlijk is ook blijvend onderzoek van belang.
Dr. S. Briedé over: ‘Bespreekbaar maken van behandelwensen en -grenzen’
Dr. Saskia Briedé is werkzaam als AIOS Interne Geneeskunde (in opleiding tot internist) in het UMC Utrecht. Saskia legde om te beginnen uit dat het thema ‘behandelwensen’ veel breder is dan alleen reanimatie-beleid (de vraag of de patiënt nog gereanimeerd wil worden). Behandelwensen hebben te maken met allerlei behandel-beslissingen, hulp bij het maken van een keuze, waarden en doelen en religieuze overtuiging. Het is een continu proces.
In een onderzoek dat zij uitvoerde met een team uit het UMC Utrecht, waaronder ook prof. Karin Kaasjager, betreffende het bespreekbaar maken van behandelwensen, ging het niet alleen over de patiënt en naasten maar ook over de vraag: wat heeft de arts hierbij nodig?
Voor artsen blijkt het tijdsaspect heel belangrijk; er is vaak weinig tijd, minder dan je als arts zou willen. Daarnaast heeft een arts rolmodellen nodig; gerespecteerde collega’s die belangrijke kwaliteiten en een voorbeeld laten zien. Kennis bij de patiënt kan veel verschil maken; als de patiënt al wat meer weet/ervaring heeft met het onderwerp, praat dat makkelijker. Waar artsen naar zoeken is een ‘haakje’ om een gesprek over behandelwensen te kunnen starten. Het is immers best een onderwerp dat emoties kan oproepen.
Saskia Briedé deed verslag van de 44 interviews die met patiënten werden gehouden. Het onderstaande overzicht laat zien hoe er een balans gevonden moet worden waarbij de arts met belangrijke aspecten te maken heeft. Een onderwerp als ‘End of life’ (eind van het leven) kan gevoelig liggen omdat het confronterend is maar ook omdat het bijv. nog te vroeg lijkt om hierover te beginnen. Bij besluiten rond beslissingen kan het voelen alsof dit voor altijd is vastgelegd maar natuurlijk kan de patiënt ook nog van mening veranderen.
Ook vindt een afweging plaats of de behandeling het waard is?
Is het belangrijk hierover in gesprek te gaan voor:
– de kwaliteit van leven – het geïnformeerd zijn – de patiënt regie te geven – rekening te houden met de cultuur en de familie van de patiënt
De arts heeft hierin dus veel taken. En daarbij is de communicatie van groot belang. Daarnaast geven patiënten aan dat ze empathie heel belangrijk vinden en ook gelijkwaardigheid.
Wat betreft een voorkeurslocatie kwam er niet 1 plek specifiek naar voren. Wel gaven patiënten vaker aan dat ze een gesprek over behandelwensen graag op de Spoed Eisende Hulp of met de huisarts voerden.
Belangrijk is ook de training van artsen (in o.a. het voeren van dit soort gesprekken) en een gesprekshulp voor patiënten. Diepe overtuiging bij de patiënt (vanuit bijv. religie) maar ook de relevantie van het onderwerp (in hoeverre het ‘dichtbij de patiënt’ staat/op korte termijn aan de orde kan zijn) bepalen mede (de insteek van) het gesprek.

De arts heeft een ‘sleutelrol’ maar er is geen ‘duidelijk slot’, bijv. wanneer ga je beginnen over behandelwensen of -grenzen. Door die onduidelijkheid wordt het vaak aan het einde van een contact besproken; daardoor lijkt het een ‘punt wat nog even afgevinkt moet’. Maar er moet eerst een soort verbondenheid gecreëerd worden (in het Engels genoemd ‘common ground’); patiënt en arts moeten beide voelen dat het van belang is dit gesprek te hebben. De arts draagt het aan, (‘externe accountability’ in het Engels) maar de patiënt moet ook de verantwoordelijkheid dragen voor het onderwerp (‘patient related accountability’). Lastig is daarbij bovendien dat je gaat praten over ‘wat als’ m.a.w. als iets dat in de toekomst ligt, terwijl er wel een druk is om het ‘nu’ te bespreken.
Als handvatten gaf Saskia Briedé mee dat het belangrijk is:
– dat de arts zich zijn/haar sleutelrol realiseert
– dat de arts een ‘gezamenlijke grond’ creëert, een haakje waaraan het gesprek wordt opgehangen
– dat de arts de verantwoordelijkheid van de patiënt hierin ook ziet en ruimte geeft
Een gesprekshulp kan hierin ook houvast bieden zodat een patiënt weet wat er bij een dergelijk gesprek aan de orde komt.